Sommaire
L’adénome pléomorphe est une tumeur bénigne des glandes salivaires. Il s’agit du type le plus répandu de tumeur des glandes salivaires et de celui qui siège le plus souvent dans la parotide. Le diagnostic clinique d’une tumeur de la parotide peut être difficile, en particulier lorsque la tumeur est logée profondément à l’intérieur de la glande. Bien que l’adénome pléomorphe soit habituellement asymptomatique, il peut s’accompagner de symptômes imitant ceux associés à des affections telles qu’un problème temporomandibulaire. La présente étude de cas souligne les difficultés liées au diagnostic de ce type de tumeur, de même que l’importance de la communication entre le médecin et le dentiste pour assurer l’établissement d’un diagnostic exact.
L’adénome pléomorphe est la tumeur bénigne la plus courante des glandes salivaires, qui prend souvent naissance dans la parotide1. L’adénome pléomorphe (tumeur mixte) est constitué de cellules épithéliales et myoépithéliales qui se forment à l’intérieur d’un stroma mésenchymateux2. Ce type de tumeur se manifeste habituellement chez des adultes d’âge moyen, les femmes y étant un peu plus sujettes que les hommes3. La lésion siège le plus souvent dans la parotide, mais elle peut aussi se loger dans les glandes sous-maxillaires, sublinguales et salivaires accessoires4. L’adénome pléomorphe se manifeste habituellement sous la forme d’une masse ferme, indolore et d’évolution lente, parfois associée à une paralysie ou à une douleur faciale1.
Le pôle inférieur du lobe superficiel de la parotide est le siège le plus courant, bien que 10 % des tumeurs de la parotide se logent dans le lobe profond de la glande5. Les tumeurs de la parotide peuvent nuire aux mouvements du maxillaire inférieur et causer une paralysie musculaire ou altérer les sensations contrôlées par les nerfs trijumeau et facial6.
Le diagnostic final d’adénome pléomorphe repose sur l’examen histopathologique, alors qu’une technique d’imagerie avancée est utilisée pour déterminer la taille, le siège et l’étendue de la tumeur. L’ablation chirurgicale s’avère le meilleur traitement, en raison de la tendance de ces tumeurs à récidiver1. Bien que ces tumeurs soient bénignes, une transformation maligne est observée dans un faible pourcentage des cas2.
L’étude de cas présentée ici décrit un adénome pléomorphe de la parotide chez une patiente dont les symptômes laissaient croire à un problème temporomandibulaire (PTM).
Étude de cas
Une femme de 73 ans, avec des antécédents de reflux gastro-œsophagien et de thyroïdectomie, a été dirigée vers le service de médecine dentaire de l’hôpital Mount Sinai de Toronto pour l’évaluation d’un inconfort facial du côté gauche, présent depuis environ 24 mois. La pharmacothérapie de la patiente incluait la prise de lévothyroxine et d’oméprazole. La patiente avait préalablement consulté plusieurs dentistes, deux oto-rhino-laryngologistes et un neurologue, mais aucun n’avait réussi à établir de diagnostic. Dès le début de la consultation et de l’anamnèse, la patiente a décrit sa douleur comme un « inconfort » sourd ressenti du côté gauche, dans la région de l’articulation temporomandibulaire (ATM) et de l’os zygomatique.
L’évaluation clinique a révélé une sensibilité à la palpation dans la région de l’ATM gauche, ainsi qu’une sensibilité intra-buccale à la palpation dans la région de l’apophyse coronoïde gauche (point d’insertion du muscle temporal) et du muscle ptérygoïdien externe. Une masse ferme à peine perceptible a été détectée juste sous l’ATM, essentiellement en comparant le côté atteint à l’autre côté. La patiente n’a indiqué aucune diminution du flux salivaire, ni aucun changement dans la douleur ressentie à la mastication. Les radiographies cliniques et les panorex ne montraient aucun signe d’affection dento-alvéolaire susceptible d’expliquer les symptômes.
Sur la base de l’anamnèse et des observations cliniques et radiologiques, un diagnostic provisoire de tumeur associée à des symptômes évocateurs d’un PTM a été posé. Il n’a pas été jugé urgent de réaliser d’autres examens d’imagerie dentaire, car la suspicion initiale était un néoplasme et qu'un examen d'imagerie par résonance magnétique (IRM) s'imposait donc. Une injection à l’essai d’un anesthésique local dans la zone d’insertion du muscle temporal (apophyse coronoïde gauche) a réduit l’inconfort de la patiente et ce traitement a été suivi d’une injection de stéroïdes dans la zone gâchette. Le soulagement n’a toutefois été que de courte durée.
Durant la consultation, une évaluation en oto-rhino-laryngologie et un examen d'IRM ont été demandés. L’oto-rhino-laryngologiste n’a détecté aucune anomalie à la palpation et a conclu que le problème était d’origine dentaire ou qu’il s’agissait d’un PTM. Il a néanmoins prescrit une IRM (conformément à notre demande de consultation), à cause de l’inconfort persistant que ressentait la patiente dans la zone de l’ATM.
L’IRM a révélé la présence d’une lésion de 1,9 cm de diamètre dans la face inférieure du lobe profond de la parotide gauche. Les images pondérées en T2 montraient une zone périphérique hyperintense entourant une zone centrale hypointense mal définie. L’injection par voie intraveineuse d’un agent de contraste a causé un rehaussement marqué de la masse. Aucune adénopathie ni augmentation de contraste du nerf facial n’ont été observées (ill. 1). Le diagnostic différentiel incluait diverses lésions bénignes, dont l’adénome pléomorphe, mais il était essentiel d’exclure toute tumeur maligne, notamment des tumeurs adénoïdes kystiques, des tumeurs muco-épidermoïdes et des lésions à cellules acineuses. La patiente a été dirigée vers un chirurgien (le Dr Ian Witterick de l'hôpital Mount Sinai) pour prise en charge.
La lésion a été excisée et l’examen pathologique a confirmé qu’il s’agissait d’un adénome pléomorphe bénin (ill. 2). Cinq ganglions lymphatiques ont aussi été excisés à des fins d’analyse, mais aucune malignité n’a été découverte. Après l’intervention, une diminution de la fonction du nerf facial gauche a été observée, mais la fonction s’est améliorée progressivement avec le temps. L’IRM a confirmé l’absence de récidive 6 mois (ill. 3) et 24 mois après la chirurgie. Un rendez-vous de suivi et une autre IRM ont été fixés un an plus tard (c.-à-d. 36 mois après la chirurgie).

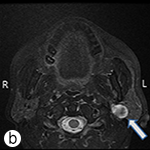
Ill. 1 : Imagerie par résonance magnétique – Séquences (a) frontale pondérée en T1 avec agent de contraste (post-gadolinium) et (b) axiale pondérée en T2. Sur chaque image, la flèche montre la lésion située à l’intérieur de la face inférieure du lobe profond de la parotide gauche. La lésion se caractérise par un hypersignal en périphérie et une zone centrale hypointense mal définie. Les aspects radiologiques laissaient croire à une lésion bénigne, par exemple un adénome pléomorphe, mais on ne pouvait exclure une tumeur maligne de bas grade des glandes salivaires.
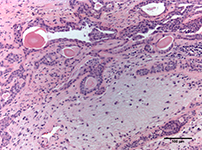 Ill. 2 : La photomicrographie de la tumeur montre un stroma chondromyxoïde, où des cellules épithéliales et myoépithéliales forment les structures canalaires (hématoxyline et éosine, grossissement ×100).
Ill. 2 : La photomicrographie de la tumeur montre un stroma chondromyxoïde, où des cellules épithéliales et myoépithéliales forment les structures canalaires (hématoxyline et éosine, grossissement ×100).
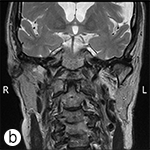
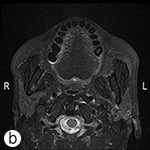
Ill. 3 : Imagerie par résonance magnétique – Séquences (a) frontale pondérée en T1 avec agent de contraste (post-gadolinium) et (b) axiale pondérée en T2, après la chirurgie. On ne remarque aucun signe de récidive ou de maladie résiduelle.
Discussion
Le diagnostic différentiel des PTM inclut la douleur dentaire, les névralgies, les lésions centrales, les troubles somatoformes et les troubles de l’appareil temporomandibulaire (y compris les néoplasmes)6. Des tumeurs bénignes et malignes peuvent se former à l’intérieur de l’articulation, des tissus connexes ou de la parotide, et toutes peuvent causer des symptômes s’apparentant à ceux d’un PTM6-8. Une tumeur siégeant dans le lobe profond de la parotide peut aussi être la cause de tels symptômes9.
L’expression « problèmes temporomandibulaires » est un collectif qui englobe de nombreuses complications cliniques touchant les muscles masticateurs, l’ATM et les structures connexes10. Les PTM sont une importante source de douleur non dentaire dans la région buccofaciale10. Lorsque des patients présentent une douleur ou une dysfonction buccofaciale, il arrive souvent qu’un diagnostic de PTM soit posé (à tort), sans que l’on tienne compte adéquatement des autres causes potentielles6.
Bien que rares6, les néoplasmes se manifestant sous la forme d’un PTM sont documentés dans la littérature11. Parmi les néoplasmes auxquels ont été associés des symptômes évocateurs d’un PTM, mentionnons des carcinomes spinocellulaires12, des tumeurs des glandes salivaires13, des sarcomes9 et des tumeurs malignes de la gaine d’un nerf périphérique7. Ces tumeurs prennent naissance dans diverses structures à l’intérieur et autour de l’ATM, y compris la parotide11. Pour autant que nous le sachions, l’adénome pléomorphe se développant dans la glande parotide et imitant un PTM semble peu répandu, car la majorité des tumeurs qui présentent des symptômes semblables sont malignes14.
Le diagnostic, dans le cas présent, a été difficile en raison du caractère vague des symptômes de la patiente et de l’évolution lente de la lésion. De plus, il arrive souvent que l’on passe à côté de la véritable maladie organique chez des patients plus âgés, en raison de la nature de certaines présentations et de l’âge du patient. Dans le cas présent, la patiente a persisté dans sa recherche d’un diagnostic malgré les divers types d’évaluation auxquels elle avait été soumise, car elle était convaincue de l’existence d’un problème réel.
Ce cas illustre bien l’importance pour les médecins et les dentistes de travailler ensemble et de partager leurs connaissances et leur expérience dans des cas particuliers. Ici, l’examen buccofacial réalisé à la clinique de traitement de la douleur faciale a révélé que les symptômes évocateurs d’un PTM étaient probablement dus à une tumeur plutôt qu’à une pathologie primaire de l’espace articulaire et des structures adjacentes. La situation décrite dans cet article rappelle un cas semblable de névralgie faciale due à une tumeur épidermoïde intracrânienne, qui s’était également produit à l’hôpital Mount Sinai15. Dans ce dernier cas, la présence d’une tumeur cérébrale avait été évoquée durant l’examen buccofacial réalisé à la clinique de traitement de la douleur faciale, mais le neurochirurgien vers qui le patient avait été dirigé avait estimé que la douleur était « d’origine dentaire ».
L’expérience de ces deux patients fait ressortir l’importance d’adopter une approche multidisciplinaire, voire transdisciplinaire, pour le diagnostic et le traitement de la douleur buccofaciale15. Bien sûr, diverses formes d’affections dento-alvéolaires, incluant des affections musculo-ligamentaires, peuvent causer une douleur faciale, et il importe d’exclure d’abord ces affections par une anamnèse et une évaluation clinique complètes. Après avoir exclu ces affections, l’investigation doit porter sur d’autres affections connues pour causer une douleur buccofaciale, comme celles mentionnées dans cet article. Enfin, il est essentiel que s’établisse une communication précise et ouverte, non seulement entre le patient et les fournisseurs de soins de santé, mais aussi entre les professionnels de la santé eux-mêmes, et c’est là une exigence sur laquelle on n’insistera jamais assez.
LES AUTEURS
Références
- Mendenhall WM, Mendenhall CM, Werning JW, Malyapa RS, Mendenhall NP. Salivary gland pleomorphic adenoma. Am J Clin Oncol. 2008;31(1):95-9.
- Barnes L, Eveson JW, Reichart P, Sidransky D, editor. World Health Organization classification of tumors. Pathology and genetics of head and neck tumors. Lyons: IARC Press; 2005.
- Laccourreye H, Laccourreye O, Cauchois R, Jouffre V, Ménard M, Brasnu D. Total conservative parotidectomy for primary benign pleomorphic adenoma of the parotid gland: a 25-year experience with 229 patients. Laryngoscope. 1994;104(12):1487-94.
- Spiro RH. Salivary neoplasms: overview of a 35-year experience with 2,807 patients. Head Neck Surg. 1986;8(3):177-84.
- Gnepp DR, Henley JD, Simpson RHW, Eveson J. Salivary and lacrimal glands. In: Gnepp DR, editor. Diagnostic surgical pathology of head and neck. 2nd ed. Philadelphia, PA: Saunders; 2009. p. 438.
- Mock D. The differential diagnosis of temporomandibular disorders. J Orofac Pain. 1999;13(4):246-50.
- Bavitz JB, Chewning LC. Malignant disease as temporomandibular joint dysfunction: review of the literature and report of case. J Am Dent Assoc. 1990;120(2):163-6.
- Grace EG, North AF. Temporomandibular joint dysfunction and orofacial pain caused by parotid gland malignancy: report of case. J Am Dent Assoc. 1988;116(3):348-50.
- Miyamoto H, Matsuura H, Wilson D, Goss A. Malignancy of the parotid gland with primary symptoms of a temporomandibular disorder. J Orofac Pain. 2000;14(2):140-6.
- Okeson, JP.American Academy of Orofacial Pain. Temporomandibular disorders. In: de Leeuw R, editor. Orofacial pain. Guidelines for assessment, diagnosis, and management. 4th ed. Chicago: Quintessence Publishing Co. Inc; 2008. p. 131.
- Hen MS, An BM, Lee SS, Choi SC. Use of advanced imaging modalities for the differential diagnosis of pathoses mimicking temporomandibular disorders. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2003;96(5):630-8.
- Klasser GD, Epstein JB, Utsman R, Yao M, Nguyen PH. Parotid gland squamous cell carcinoma invading the temporomandibular joint. J Am Dent Assoc. 2009;140(8):992-9.
- Grosskopf CC, Kuperstein AS, O’Malley BW Jr, Sollecito TP.. Parapharyngeal space tumors: Another consideration for otalgia and temporomandibular disorders. Head and Neck. 2012 Feb 6. doi: 10.1002/hed.22005. [Epub ahead of print]
- Heo M, An B, Lee S, Choi S. Use of advanced imaging modalities for the differential diagnosis of pathoses mimicking temporomandibular disorders. Oral Surg Oral Med Oral PatholOral Radiol Endod. 2003;96(5):630-8.
- Klieb HBE, Freeman BV. Trigeminal neuralgia caused by intracranial epidermoid tumour: report of a case. J Can Dent Assoc. 2008;74(1):63-5.



