Un homme de 67 ans nous a consultés en raison de lésions buccales qui persistaient depuis un an. Le patient se plaignait de lésions « blanches » symptomatiques (il ressentait une sensation de brûlure au repos et durant la mastication), présentes essentiellement sur la muqueuse buccale. Il a dit n’avoir consommé aucun nouveau médicament, aliment ou produit d’hygiène buccodentaire au moment de l’apparition des symptômes.
Ses antécédents médicaux indiquaient de l’hypertension, une hyperlipidémie mixte, un diabète de type 2 et une sténose spinale. Ses antécédents chirurgicaux ne montraient rien de particulier. Le patient prenait de l’AAS, de l’ésoméprazole, de l’irbésartan, de la metformine, de la pravastatine et du tadalafil. Il n’avait aucune allergie médicamenteuse ou alimentaire connue et ses antécédents familiaux et sociaux ne permettaient pas d’orienter le diagnostic.
Le bilan fonctionnel n’a rien révélé de particulier et, à l’examen clinique, le patient est apparu comme un homme bien nourri et bien constitué qui n’avait aucun signe apparent de détresse. La peau du visage et de la zone extrabuccale ne montrait rien de particulier. À l’examen intrabuccal, des zones diffuses de stries de Wickham avec érythème de la muqueuse buccale et érythème bilatéral généralisé des gencives supérieures postérieures ont été observées. Le diagnostic clinique concordait avec le lichen plan buccal (LPB) et une biopsie simple de la muqueuse buccale gauche a donné des résultats histopathologiques compatibles avec le LPB. Un corticostéroïde topique et un rince-bouche antifongique prophylactique ont été prescrits au patient, dont l’état s’est sensiblement amélioré.
Le patient a été suivi de façon régulière pour des évaluations de routine; un an après le diagnostic initial, une lésion papillaire asymptomatique de 0,5 cm est apparue sur la face latérale droite de la langue, à l’intérieur d’un foyer de LPB (ill. 1). Une biopsie-exérèse de la lésion a été pratiquée et l’analyse histopathologique a révélé un épithélium pavimenteux acanthosique, hyperkératosique et papillaire qui contenait une prolifération diffuse d’histiocytes spumeux sous les cellules épithéliales basales et entre les corps muqueux de Malpighi (ill. 2 et 3).
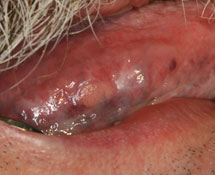 Ill. 1 : Lésion papillaire de 0,5 cm sur la face latérale droite de la langue, entourée de stries de Wickham associées au lichen plan buccal.
Ill. 1 : Lésion papillaire de 0,5 cm sur la face latérale droite de la langue, entourée de stries de Wickham associées au lichen plan buccal.
 Ill. 2 : Épithélium pavimenteux stratifié papillaire et acanthosique ponctué de fissures superficielles contenant une parakératine de couleur rose orangé (flèches). On remarque un allongement uniforme des corps muqueux de Malpighi. (Coloration à l’hématoxyline-éosine, grossissement × 4)
Ill. 2 : Épithélium pavimenteux stratifié papillaire et acanthosique ponctué de fissures superficielles contenant une parakératine de couleur rose orangé (flèches). On remarque un allongement uniforme des corps muqueux de Malpighi. (Coloration à l’hématoxyline-éosine, grossissement × 4)
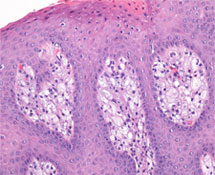 Ill. 3 : Présence de macrophages spumeux entre les corps muqueux de Malpighi et surtout à l’intérieur des papilles du tissu conjonctif. (Coloration à l’hématoxyline-éosine, grossissement × 20)
Ill. 3 : Présence de macrophages spumeux entre les corps muqueux de Malpighi et surtout à l’intérieur des papilles du tissu conjonctif. (Coloration à l’hématoxyline-éosine, grossissement × 20)
Diagnostic différentiel
Le fibrome traumatique, le xanthome verruciforme, ainsi que plusieurs lésions associées au papillomavirus humain (HPV), dont le papillome spinocellulaire, l’hyperplasie épithéliale focale, la verrue vulgaire, le condylome acuminé et le carcinome verruqueux, ont été inclus dans le diagnostic différentiel de la lésion linguale.
Quel est le diagnostic?
Discussion
Fibrome traumatique
Le fibrome traumatique est une lésion bénigne fréquente des tissus mous, qui résulte d’un processus de réparation continue donnant lieu à la production de collagène mature à l’intérieur d’une masse sous-muqueuse fibreuse1. Ce type de lésion est habituellement causé par un traumatisme direct des muqueuses résultant souvent d’une habitude parafonctionnelle ou d’une prothèse dentaire mal ajustée2. Sur le plan clinique, ces lésions ressemblent souvent à des excroissances à surface lisse en forme de coupole, de la couleur normale de la muqueuse2. Les sièges les plus fréquents des fibromes traumatiques sont la langue et les muqueuses labiale et buccale1.
L’examen histopathologique de routine montre un épithélium recouvrant une masse de tissus conjonctifs denses et fibreux constitués de collagène, de fibroblastes et de cellules inflammatoires chroniques2. L’épithélium sus-jacent peut présenter une hyperkératose, avec ou sans foyers d’ulcérations causés par un traumatisme chronique2.
L’excision est le traitement recommandé pour ce type de lésion; la récidive est peu fréquente mais peut résulter de traumatismes à répétition au même endroit1.
Lésions buccales associées au HPV
Les HPV sont de petits virus à ADN associés à diverses maladies répandues, qui vont des verrues bénignes à des cancers envahissants et qui touchent les muqueuses et les surfaces cutanées3. Sur le plan clinique, les lésions buccales associées au HPV peuvent se manifester sous diverses formes et elles sont pour la plupart bénignes1,3,4. Bien que la transmission du HPV ne soit pas parfaitement élucidée, elle peut se faire par contact direct avec les muqueuses, par vecteur passif et par auto-inoculation3. La coloration histopathologique de routine ne permet pas de différencier les sous-types du HPV et il faut plutôt avoir recours à l’hybridation in situ, à l’analyse immunohistochimique et aux techniques de réaction en chaîne de la polymérase3. Si l’ablation chirurgicale est recommandée pour traiter une lésion buccale associée au HPV, l’excision doit être pratiquée avec une lame et non un laser pour éviter de créer un panache contenant des particules virales qui pourraient contaminer les cellules adjacentes1.
Papillome spinocellulaire — Le papillome spinocellulaire est la lésion papillaire la plus courante de la muqueuse buccale. Bien qu’elle puisse se manifester partout à l’intérieur de la bouche, cette lésion siège surtout sur la face ventrale de la langue et dans la région du frein et sur les muqueuses du palais et des lèvres1,4, et elle est souvent associée aux types 6 et 11 du HPV4,5. Le papillome spinocellulaire se présente le plus souvent comme une lésion pédiculée solitaire exophytique dont la couleur varie de rose à blanc4. Des lésions multiples peuvent s’observer chez les personnes immunodéprimées, comme celles atteintes du virus de l’immunodéficience humaine (VIH), et elles ont été liées au type 16 du HPV, qui est davantage associé à une transformation maligne6. À l’examen histopathologique, les lésions présentent de multiples projections digitiformes constituées d’épithélium pavimenteux stratifié contenant du tissu conjonctif central vascularisé1,4. Les cellules altérées par le HPV dans la couche supérieure de l’épithélium peuvent présenter des noyaux pycnotiques (condensation en une masse solide et sombre) et des noyaux crénelés entourés d’une zone œdémateuse ou optiquement claire, c’est-à-dire des koïlocytes4. Le traitement de choix est l’excision; le taux de récidive est faible chez les personnes immunocompétentes1,4.
Hyperplasie épithéliale focale (HEF) — L’hyperplasie épithéliale focale (ou maladie de Heck) siège le plus souvent dans la muqueuse labiale ou buccale et la langue et elle est associée aux types 1, 6, 13 et 32 du HPV3,5. À l’examen clinique, les lésions ont souvent l’aspect de multiples papules molles, plates ou convexes, asymptomatiques et légèrement plus pâles que la muqueuse adjacente5. La plus importante particularité histologique de l’HEF est l’acanthose avec de larges corps muqueux de Malpighi confluents ou claviformes5. De plus, des koïlocytes sont généralement présents dans les couches superficielles de l’épithélium de ces lésions3. Bien qu’il y ait souvent résolution spontanée des lésions, ce processus peut être long et l’excision peut être cliniquement indiquée5. Le diagnostic d’hyperplasie épithéliale focale était peu probable dans le cas présent, mais devrait être inclus dans les discussions sur les lésions buccales associées au HPV.
Verrue vulgaire (VV) — La verrue vulgaire se manifeste le plus souvent à l’intérieur de la bouche, sur le palais ou sur des tissus gingivaux kératinisés1. La VV est associée à plusieurs types de HPV, notamment les types 1, 2, 4, 6, 7, 11, 16, 40 et 571,3,5. Cliniquement, la VV ressemble à des lésions exophytiques sessiles fermes de couleur blanche3. L’examen histopathologique révèle la présence de projections épithéliales aux extrémités hyperparakératosiques prononcées avec une hyperorthokératose sur les côtés des projections ascendantes1. Il y a souvent dilatation des capillaires et un infiltrat de cellules inflammatoires chroniques peut être présent dans le tissu conjonctif de soutien5. Le traitement de choix est l’excision.
Condylome acuminé (CA) — Le condylome acuminé est une lésion qui est extrêmement rare dans la cavité buccale et qui siège normalement dans la région ano-génitale1,3. Les lésions buccales du CA ont habituellement l’aspect de multiples petits nodules de couleur blanc rosé, qui souvent confluent pour former des lésions sessiles molles. Lorsque des lésions sont présentes, elles se situent fréquemment dans la muqueuse gingivale, les lèvres et les commissures labiales1, 3. Le CA peut être associé à plusieurs types de HPV, notamment les types 2, 6, 11, 16, 18, 31, 33 et 35, et il est plus fréquent chez les patients atteints du VIH1,5. L’histopathologie du CA se compare à celle du papillome spinocellulaire, bien que les changements viraux associés au HPV soient toujours présents (c.-à-d. présence de koïlocytes dans les couches superficielles de l’épithélium)1,5. L’excision des lésions est le traitement recommandé du condylome acuminé.
Carcinome verruqueux (CV) — Le carcinome verruqueux est une forme de carcinome épidermoïde aux caractéristiques cliniques et histopathologiques précises, qui a été associé aux types 6, 11, 16 et 18 du HPV3,7. Ce carcinome est également fortement associé à la consommation chronique de tabac, de tabac sans fumée ou de chique de bétel, et il se manifeste le plus souvent sur les surfaces intrabuccales qui viennent en contact avec ces substances (c.-à-d. la muqueuse buccale, la crête alvéolaire inférieure, les gencives et la langue)7,8, sous la forme d’une épaisse plaque blanche asymptomatique qui ressemble à un chou-fleur. Les lésions ont tendance à être exophytiques, bien circonscrites et d’évolution lente et elles sont souvent localement agressives3,7. L’inflammation induite par le CV peut causer une tuméfaction des ganglions lymphatiques régionaux et les rendre symptomatiques7. L’histopathologie du CV révèle souvent une surface irrégulière et fortement kératinisée, ponctuée de sillons et de bouchons de parakératine. Une hyperplasie bulbeuse est évidente dans la couche de Malpighi, mais la membrane basale est intacte et bien définie3,7. La chirurgie, considérée comme le principal traitement du CV, peut être associée à la radiothérapie, en particulier chez les patients dont les lésions sont étendues7.
Xanthome verruciforme (XV)
Les manifestations cliniques et histopathologiques du cas décrit précédemment sont davantage compatibles avec un xanthome verruciforme.
Le XV est une lésion bénigne rare qui ressemble habituellement à une masse papillomateuse solitaire9 et qui siège principalement dans la cavité buccale. Les manifestations extrabuccales touchent essentiellement les régions génitales9. Dans la cavité buccale, les lésions du XV s’observent le plus souvent sur les gencives et les crêtes alvéolaires10,11 et elles se caractérisent par des lésions solitaires d’évolution lente à la surface granulaire, dont la couleur peut varier d’une teinte comparable à celle de la muqueuse normale à rouge, selon le degré de kératinisation12,13. Les caractéristiques histopathologiques du XV incluent l’hyperplasie et la parakératose de l’épithélium pavimenteux, l’acanthose, l’allongement des corps muqueux de Malpighi et la présence de nombreuses cellules xanthomateuses (« spumeuses ») dans les papilles du tissu conjonctif13. Le traitement consiste en l’excision des lésions; le pronostic est excellent et le taux de récidive est extrêmement faible11,14.
Selon certains, le XV pourrait être une réaction immunitaire à un traumatisme localisé de l’épithélium qui cause la libération de constituants lipidiques de la membrane dans le tissu conjonctif adjacent, la phagocytose des lipides par les macrophages des tissus et l’accumulation de macrophages chargés de lipides dans les papilles du tissu conjonctif11. Le XV a été observé en association avec le LPB, mais aucune relation précise de cause à effet n’a été établie entre ces deux états10,14,15. Le XV et le LPB peuvent toutefois stimuler une réaction immunologique sous-jacente similaire16. Récemment, le XV a été mentionné comme une manifestation clinique dans une étude de cas sur des patients ayant manifesté une réaction du greffon contre l’hôte à la suite d’une greffe de cellules souches hématopoïétiques9.
La biopsie a eu un effet curatif chez notre patient et aucune récurrence des lésions n’a été observée. Le LPB du patient continue d’être géré efficacement par des corticostéroïdes topiques et un rince-bouche antifongique prophylactique.
Malgré ses caractéristiques particulières, le XV peut cliniquement faire penser, à tort, à des lésions buccales bénignes ou plus agressives. Il est impératif que les fournisseurs de soins buccodentaires aient une connaissance approfondie des lésions des tissus mous buccaux afin d’offrir des soins optimaux à leurs patients.
LES AUTEURS
Références
- Esmeili T, Lozada-Nur F, Epstein J. Common benign oral soft tissue masses. Dent Clin North Am. 2005;49(1):223-40, x.
- Stoopler ET, Alawi F. Clinicopathologic challenge: a solitary submucosal mass of the oral cavity. Int J Dermatol. 2008;47(4):329-31.
- Kumaraswamy KL, Vidhya M. Human papilloma virus and oral infections: an update. J Cancer Res Ther. 2011;7(2):120-7.
- Jaju PP, Suvarna PV, Desai RS. Squamous papilloma: case report and review of literature. Int J Oral Sci. 2010;2(4):222-5.
- Feller L, Khammissa RA, Wood NH, Marnewick JC, Meyerov R, Lemmer J. HPV-associated oral warts. SADJ. 2011;66(2):82-5.
- Stoopler ET, Balasubramaniam R. Images in clinical medicine. Human papillomavirus lesions of the oral cavity. N Engl J Med. 2011;365(17):e37.
- Alkan A, Bulut E, Gunhan O, Ozden B. Oral verrucous carcinoma: a study of 12 cases. Eur J Dent. 2010;4(2):202-7.
- Santoro A, Pannone G, Contaldo M, Sanguedolce F, Esposito V, Serpico R, et al. A troubling diagnosis of verrucous squamous cell carcinoma (“the bad kind” of keratosis) and the need of clinical and pathological correlations: a review of the literature with a case report. J Skin Cancer. 2011;2011:370605. Epub 2010 Oct 25.
- Shahrabi Farahani S, Treister NS, Khan Z, Woo SB. Oral verruciform xanthoma associated with chronic graft-versus-host disease: a report of five cases and a review of the literature. Head Neck Pathol. 2011;5(2):193-8. Epub 2011 Feb 9.
- Polonowita AD, Firth NA, Rich AM. Verruciform xanthoma and concomitant lichen planus of the oral mucosa. A report of three cases. Int J Oral Maxillofac Surg. 1999;28(1):62-6.
- Yu CH, Tsai TC, Wang JT, Liu BY, Wang YP, Sun A, et al. Oral verruciform xanthoma: a clinicopathologic study of 15 cases. J Formos Med Assoc. 2007;106(2):141-7.
- Platkajs MA, Scofield HH. Verruciform xanthoma of the oral mucosa. Report of seven cases and review of the literature. J Can Dent Assoc. 1981;47(5):309-12.
- Visintini E, Rizzardi C, Chiandussi S, Biasotto M, Melato M, Di Lenarda R. Verruciform xanthoma of the oral mucosa. Report of a case. Minerva Stomatol. 2006;55(11-12):639-45.
- Philipsen HP, Reichart PA, Takata T, Ogawa I. Verruciform xanthoma — biological profile of 282 oral lesions based on a literature survey with nine new cases from Japan. Oral Oncol. 2003;39(4):325-36.
- Miyamoto Y, Nagayama M, Hayashi Y. Verruciform xanthoma occurring within oral lichen planus. J Oral Pathol Med. 1996;25(4):188-91.
- Oliveira PT, Jaeger RG, Cabral LA, Carvalho YR, Costa AL, Jaeger MM. Verruciform xanthoma of the oral mucosa. Report of four cases and a review of the literature. Oral Oncol. 2001; 37(3):326-31.
