Sommaire
L’amélogenèse imparfaite (AI) est un trouble héréditaire qui altère le développement de la structure de l’émail. L’AI peut aussi être associée à une sensibilité dentaire, à l’absence ou à l’inclusion de dents, au taurodontisme, à l’altération de l’esthétique dentaire et à une béance dentaire antérieure. La présente étude clinique expose le diagnostic, le plan de traitement et la réhabilitation prothétique chez une jeune femme de 19 ans atteinte d’AI associée à un ensemble d’anomalies dentaires. L’évaluation histologique des dents, réalisée après l’examen clinique et radiographique, a confirmé le diagnostic d’AI hypoplasique irrégulière. Le traitement a consisté en une réhabilitation complète par des ponts fixes en céramique (zircone). Un suivi rigoureux a été fait pendant trois ans pour évaluer l’adaptation des articulations temporomandibulaires et des muscles de la mastication aux ponts. Au terme de cette période de suivi, la patiente s’est dite satisfaite de ses prothèses, tant sur les plans de l’esthétique, de la fonction que de la phonation.
L’amélogenèse imparfaite (AI) est un trouble héréditaire qui se caractérise habituellement par des anomalies généralisées de l’émail des dents primaires et permanentes1,2. L’AI peut aussi être associée à des changements morphologiques ou biochimiques ailleurs dans l’organisme1.
L’AI peut être un trouble isolé ou faire partie d’un syndrome malformatif tel que le syndrome amélo-onycho-hypohidrotique, le syndrome de Morquio, le syndrome de Kohlschutter, le syndrome tricho-dento-osseux, l’AI associée au taurodontisme, la dysplasie oculo-dento-digitale ou l’épidermolyse bulleuse congénitale3,4. Des études antérieures ont aussi fait état d’un rare syndrome associant l’AI à une néphrocalcinose, c.-à-d. la précipitation de sels de calcium dans le rein5.
Bien qu’on ne comprenne pas encore parfaitement les fondements moléculaires de l’AI, plusieurs mutations des gènes de l’amélogénine (AMEL X) et de l’énaméline ont été détectées au cours de la dernière décennie chez des personnes atteintes des formes liées au chromosome X et autosomiques de l’AI. Aucun cas de mutation du gène de l’amélogénine sur le chromosome Y n’a été rapporté5,6.
Il existe une corrélation entre les principaux types d’AI et les anomalies dans la synthèse de l’émail, et ces types sont classés en quatre catégories générales, basées principalement sur le phénotype7,8. Il existe également de nombreux sous-types. La classe I comprend les troubles survenant durant la traduction et la sécrétion d’une matrice extracellulaire (hypoplasie); la classe II inclut les troubles survenant durant la maturation de l’émail (hypomaturation) et la classe III, ceux liés à la minéralisation de la matrice (hypocalcification); enfin, la classe IV englobe les troubles liés à une hypomaturation-hypoplasie avec taurodontisme7,9,10.
L’AI a été associée à plusieurs autres anomalies dentaires, notamment à une béance dentaire ou squelettique, à des troubles de l’éruption, à l’absence congénitale de dents, à la calcification pulpaire, à l’hypercémentose, à une résorption corono-radiculaire pathologique, à une sensibilité dentaire, à une piètre esthétique dentaire, à une diminution de la dimension verticale et au taurodontisme6,7,9. Chez ces patients, une mauvaise hygiène buccodentaire et la respiration par la bouche s’accompagnant d’une gingivite et d’une hyperplasie gingivale peuvent nuire à la santé buccodentaire ainsi qu’au pronostic du traitement prothétique6. La réhabilitation exige donc l’intervention d’une équipe pluridisciplinaire composée d’un spécialiste en chirurgie maxillofaciale, d’un dentiste pédiatrique, d’un orthodontiste, d’un parodontiste, d’un chirurgien buccal, d’un prosthodontiste et d’un orthophoniste9,10.
L’équipe pluridisciplinaire doit travailler en étroite collaboration durant toutes les phases du traitement, depuis le traitement immédiat et provisoire jusqu’au traitement à long terme. Dans les cas de dentition mixte, l’orthodontiste et le dentiste pédiatrique jouent des rôles importants en guidant le prosthodontiste et le chirurgien buccal qui pourraient avoir à traiter les dents permanentes. Le rôle du parodontiste consiste notamment à maintenir la santé et la structure du système de mastication durant et après le traitement de l’AI. Enfin, l’orthophoniste joue un rôle important dans le rétablissement du système et dans son maintien à long terme10,11.
L’étude de cas qui suit décrit la planification du traitement et les procédures de réhabilitation réalisées chez une patiente atteinte d’AI.
Étude de cas
Une jeune femme de 19 ans a été dirigée vers le service de prosthodontie de l’Université Gazi, en raison principalement de problèmes liés à l’altération de la couleur et à l’inesthétique de ses dents. Des antécédents dentaires, médicaux et sociaux détaillés ont été obtenus de la patiente. Les antécédents médicaux généraux n’ont pas permis d’orienter le diagnostic. La patiente était née à terme, après une grossesse et un accouchement sans incident. Elle était en bonne santé et son apparence générale était normale. L’échographie rénale était normale et n’a révélé aucun signe de néphrocalcinose. Les analyses de laboratoire – incluant les taux sériques d’électrolytes, de calcium, de phosphate, d’urée, de créatinine, de phosphatase alcaline et de parathormone – étaient toutes normales, de même que la tension artérielle. Les taux plasmatiques de calcium chez la mère et le père étaient toutefois légèrement élevés. Même si l’AI était absente chez les parents, le frère de la patiente en était atteint.
Les examens cliniques et radiographiques de la patiente ont révélé des couronnes courtes, une usure occlusale avec exposition de la dentine dans les zones postérieures et une asymétrie des contours gingivaux sur les dents supérieures antérieures. À l’examen intra-buccal, des dents jaunes à brun jaunâtre aux surfaces rugueuses et présentant des anomalies évidentes et irrégulières ont été observées, de même que l’absence de points de contact (ill. 1). L’absence de radiopacité a mis en lumière une carence dans le contenu minéral de l’émail, alors que l’usure et les fractures des dents supérieures et inférieures indiquaient une perte pathologique d’émail. Sur le panorex, il était impossible de distinguer la mince couche d’émail par rapport à la dentine sous-jacente (ill. 2). La longueur et la forme des racines, de même que la dimension des chambres pulpaires, étaient normales. Des traitements faits dans le passé (traitement de canal et obturations) étaient aussi évidents. Dans la région supérieure antérieure gauche, une béance était présente jusqu’à la première prémolaire inclusivement.
À l’examen buccal, les tissus mous semblaient normaux et aucune poche parodontale n’a été détectée. Les tissus gingivaux étaient tuméfiés dans la région molaire. L’occlusion molaire semblait être de classe I du côté droit (ill. 1b) et de classe III du côté gauche (ill. 1c). Sur la base de cesrésultats cliniques,un diagnostic d’AI hypoplasique généralisée, avec des contours coronaires presque normaux laissant croire à une légère hypoplasie localisée, a été posé.
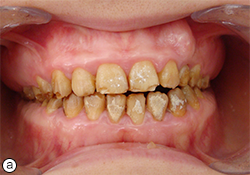
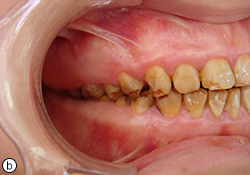
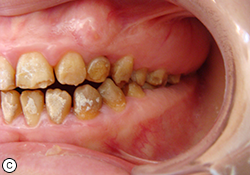
Ill. 1. Vues intra-buccales avant le traitement montrant (a) des dents décolorées présentant une surface rugueuse et des anomalies irrégulières, (b) une occlusion molaire de classe I à droite et (c) une occlusion molaire de classe III à gauche.
En consultation avec la patiente, il a été déterminé qu’une réhabilitation complète aux maxillaires supérieur et inférieur, réalisée au moyen de couronnes en céramique (zircone) allant jusqu’aux deuxièmes molaires, serait la meilleure option thérapeutique. Un montage diagnostique a été réalisé et le consentement informé de la patiente a été obtenu. Les dents ont été préparées sous anesthésie locale, en pratiquant des lignes de finition de type épaulement de 1 à 1,2 mm et une réduction occlusale de 1,5 à 2 mm (ill. 3). Des restaurations provisoires ont été fabriquées par le technicien dentaire et ont été scellées avec un ciment à base d’oxyde de zinc sans eugénol (TempBond NE, Kerr Corp, Orange, Californie).
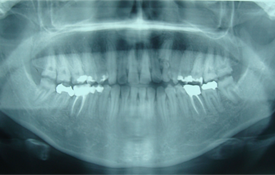 Ill. 2. Le panorex réalisé avant le traitement montre une très mince couche d’émail, des racines et des chambres pulpaires normales et des traitements antérieurs (traitement de canal et obturations).
Ill. 2. Le panorex réalisé avant le traitement montre une très mince couche d’émail, des racines et des chambres pulpaires normales et des traitements antérieurs (traitement de canal et obturations).
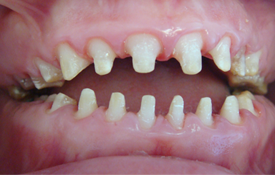 Ill. 3. Vue intra-buccale après la préparation des dents.
Ill. 3. Vue intra-buccale après la préparation des dents.
Les empreintes finales des dents et des piliers supérieurs et inférieurs ont été réalisées avec un matériau d’empreinte en polyéther (Impregum, 3M ESPE, St. Paul, Minn.). Des modèles unitaires, haut et bas, ont été fabriqués en laboratoire à l’aide de pierre dentaire de type IV (ResinRock, Whip Mix Europe, Dortmund, Allemagne). Les modèles ont été montés à l’aide d’un arc facial (Dentatus AED, Dentatus USA Ltd., New York, États-Unis), et un enregistrement de la relation centrée a été réalisé avec un matériau d’enregistrement de l’occlusion en polyéther (Ramitec, 3M ESPE) sur un articulateur semi-réglable (Dentatus ARH, Dentatus USA Ltd.). Les modèles unitaires ont été numérisés et les données ont été transmises pour usinage alors que les armatures ont été conçues à l’aide du logiciel White CAM 5.0 (WhitePeaks Dental GmbH& Co. KG, Essen, Allemagne). Des chapes (Copran Zr®, WhitePeaks Dental GmbH& Co. KG) de 0,6 mm d’épaisseur pour les dents postérieures et de 0,4 mm pour les dents antérieures ont été fabriquées (ill. 4a, 4b). Les chapes ont été recouvertes de porcelaine (zircone dentine NobelRondo, Nobel Biocare AB, Göteborg, Suède), puis les couronnes ont été nettoyées aux ultrasons et avec de l’alcool 70 %, avant leur scellement avec une résine-ciment autoadhésive modifiée (Rely X Unicem, 3M ESPE AG, Seefeld, Allemagne) (ill. 5). L’occlusion a été vérifiée et ajustée à l’intérieur de la bouche pour obtenir une fonction canine constante et des contacts réguliers entre les couronnes (ill. 6a). Il a été conseillé à la patiente d’utiliser de la soie dentaire (Super Floss, Oral-B, Boston, Mass.) pour maintenir en santé l’état de ses gencives au niveau interdentaire . Des panorex de routine ont été réalisés après le traitement, puis chaque année durant une période de suivi de trois ans (ill. 6b).
Des suivis prévoyant des examens visuels et radiographiques ont été faits à 3, 6 et 12 mois, puis annuellement. Durant la première année, l’hygiène et les résultats à long terme ont été évalués. La patiente s’est dite satisfaite des résultats, notant une amélioration sur les plans esthétique et fonctionnel (ill. 7).
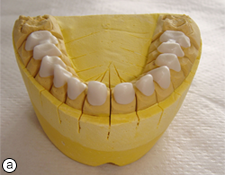
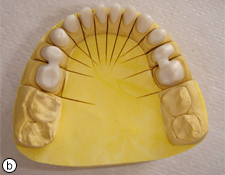
Ill. 4. Chapes en zircone sur les modèles unitaires supérieur (a) et inférieur (b).
 Ill. 5. Vue intra-buccale durant l’essai de positionnement des chapes.
Ill. 5. Vue intra-buccale durant l’essai de positionnement des chapes.
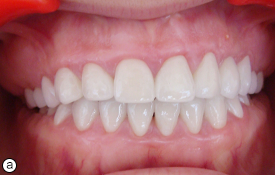
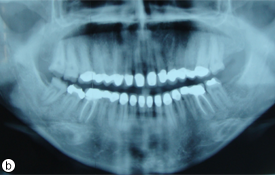
Ill. 6. Vues intra-buccale (a) et radiographique (b) après le traitement montrant les dents restaurées.

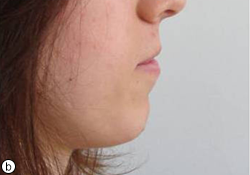
Ill. 7. La patiente s’est dite très satisfaite des résultats, tant sur le plan esthétique que fonctionnel. Photographies prises après le traitement : (a) de profil facial et (b) du côté droit.
Les troisièmes molaires gauches inférieure et supérieure, qui étaient cariées, ont été extraites après le traitement de réhabilitation. Un examen macroscopique avec un stéréomicroscope (Wild M3B, Heerbrugg, Suisse) a confirmé le diagnostic d’AI hypoplasique. Les dents extraites ont été conservées en vue d’être analysées par microscopie électronique à balayage (MEB).
Évaluation histologique
Les molaires extraites ont été déminéralisées avec de l’acide formique 10 % pendant trois semaines, puis elles ont été rincées, déshydratées et incluses dans la paraffine, conformément au protocole histologique habituel. Les dents ont ensuite été coupées dans le plan longitudinal, et des sections de 5 µm d’épaisseur ont été colorées à l’hématoxyline-éosine. Cette analyse a démontré l’absence de couche d’émail. Bien qu’aucune anomalie n’ait été détectée dans la dentine, la formation d’une épaisse couche de dentine primaire a été observée dans la chambre pulpaire coronaire (ill. 8).
Évaluation par MEB
Les sections de dent ont été enduites d’or (SCD 050 Sputter Coater, Bal-Tec AG, Liechtenstein) et examinées au MEB (JSM-5500, JEOL Ltd, Tokyo, Japon). Cet examen a révélé la présence de certaines zones où l’émail était ébréché et d’autres où il y avait une mince couche d’émail à l’architecture prismatique rugueuse et non uniforme (ill. 9).
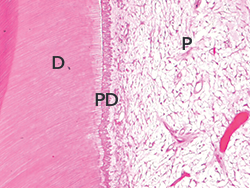 Ill. 8. L’analyse histologique d’une dent présentant une AI a révélé des zones sans émail avec formation d’une épaisse couche de dentine primaire (coloration à l’hématoxyline-éosine, grossissement original x 100) D = dentine, PD = dentine primaire, P = pulpe.
Ill. 8. L’analyse histologique d’une dent présentant une AI a révélé des zones sans émail avec formation d’une épaisse couche de dentine primaire (coloration à l’hématoxyline-éosine, grossissement original x 100) D = dentine, PD = dentine primaire, P = pulpe.
 Ill. 9. La micrographie électronique à balayage de la même dent montre des zones où la couche d’émail est mince et irrégulière (flèche blanche) et d’autres zones sans émail (flèche noire) (grossissement original x 30; échelle = 500 µm).
Ill. 9. La micrographie électronique à balayage de la même dent montre des zones où la couche d’émail est mince et irrégulière (flèche blanche) et d’autres zones sans émail (flèche noire) (grossissement original x 30; échelle = 500 µm).
Discussion
Les matériaux de restauration en zircone présentent d’excellentes propriétés mécaniques et une faible adhésion bactérienne, en plus d’être biocompatibles. Ils se prêtent donc à plusieurs applications en dentisterie restauratrice et peuvent notamment servir de pilier pour les couronnes et les prothèses partielles fixes en céramique12,13. De plus, des études montrent que les restaurations en zircone représentent un traitement prothétique prometteur dans les régions postérieures14,15. La présente étude de cas décrit la réhabilitation prothétique chez une jeune femme atteinte d’AI. Comme les troisièmes molaires droites et gauches inférieures et supérieures avaient fait complètement éruption, un matériau de restauration permanent – la céramique zircone – a été choisi pour remplacer les structures déficientes, en raison des propriétés mécaniques intéressantes précitées de ce matériau.
Des études antérieures mentionnent plusieurs méthodes pour déterminer le type d’AI en se basant sur un ensemble de critères cliniques, radiologiques, histologiques et génétiques16. L’évaluation histologique avec coloration et la MEB ont confirmé le diagnostic d’AI. Et bien que la MEB ait révélé la présence d’une mince couche d’émail de structure irrégulière, une épaisse couche de dentine primaire s’était formée autour de la pulpe coronaire pour résister aux forces traumatiques.
Il arrive souvent que les patients atteints de cette anomalie veuillent obtenir un traitement, à cause de l’inesthétique de leur dentition, de problèmes de mastication et de leur gêne en société5. Cependant, l’absence d’uniformité dans le plan occlusal, l’absence congénitale de dents, la sensibilité dentaire, la piètre esthétique dentaire et la diminution de la dimension verticale peuvent poser des difficultés pour le traitement prothétique5.
Dans le cas présent, la patiente était surtout préoccupée par l’altération de la couleur de ses dents et par leur sensibilité généralisée. Elle était insatisfaite de l’aspect de ses dents et préoccupée par leur état à long terme. Le traitement proposé visait principalement à améliorer l’esthétique, conformément aux souhaits de la patiente, et non à modifier le plan d’occlusion. Une réhabilitation complète en zircone a donc été réalisée, sans modifier la dimension verticale d’occlusion. L’occlusion a été ajustée en fonction de la relation centrée de la patiente, car c’était la seule position reproductible16. L’occlusion a été guidée sur les canines, car les canines inférieures et supérieures venaient en contact du côté travaillant, alors que les dents postérieures n’étaient pas en occlusion.
La réhabilitation prothétique a permis d’améliorer à la fois l’apparence faciale et l’occlusion. Le suivi dentaire à long terme a consisté en des examens cliniques et radiographiques réguliers, réalisés à 3, 6, 12, 24 et 36 mois. Le traitement a permis de répondre aux attentes de la patiente, en ce qui a trait à la fonction, à la phonation et à l’esthétique. Les examens cliniques et radiographiques n’ont révélé aucun problème lié aux tissus mous ou au maintien des restaurations. Cependant, comme la mise en fonction, les parafonctions, le vieillissement et la fatigue à l’effort ont une incidence sur la longévité des restaurations dans le milieu buccal17, un suivi continu d’au moins cinq ans sera nécessaire pour évaluer le succès de ces restaurations dans la cavité buccale18.
Conclusion
Dans le cas présenté ici, la réhabilitation esthétique et fonctionnelle de l’AI hypoplasique a été réalisée au moyen de restaurations en zircone. Le traitement a su répondre aux attentes fonctionnelles et esthétiques de la patiente et aucun problème n’avait été détecté à la 3e visite de suivi annuelle.
Les auteurs
Références
- Ramos AL, Pascotto RC, Iwaki Filho L, Hayacibara RM, Boselli G. Interdisciplinary treatment for a patient with open-bite malocclusion and amelogenesis imperfecta. Am J Orthod Dentofacial Orthop. 2011;139(4 Suppl):S145-53.
- El-Sayed W, Shore RC, Parry DA, Inglehearn CF, Mighell AJ. Hypomaturation amelogenesis imperfecta due to WDR72 mutations: a novel mutation and ultrastructural analyses of deciduous teeth. Cells Tissues Organs. 2011;194(1):60-6. Epub 2010 Dec 29.
- Martelli-Júnior H, dos Santos Neto PE, de Aquino SN, de Oliveira Santos CC, Borges SP, Oliveira EA, et al. Amelogenesis imperfecta and nephrocalcinosis syndrome: a case report and review of the literature. Nephron Physiol. 2011;118(3):62-5. Epub 2011 Jan 7.
- Santos MC, Hart PS, Ramaswami M, Kanno CM, Hart TC, Line SR. Exclusion of known gene for enamel development in two Brazilian families with amelogenesis imperfecta. Head Face Med. 2007;3:8.
- Paula LM, Melo NS, Silva Guerra EN, Mestrinho DH, Acevedo AC. Case report of a rare syndrome associating amelogenesis imperfecta and nephrocalcinosis in a consanguineous family. Arch Oral Biol. 2005;50(2):237-42.
- Hart TC, Hart PS, Gorry MC, Michalec MD, Ryu OH, Uygur C, et al. Novel ENAM mutation responsible for autosomal recessive amelogenesis imperfecta and localised enamel defects. J Med Genet. 2003;40(12):900-6.
- Urzúa B, Ortega-Pinto A, Morales-Bozo I, Rojas-Alcayaga G, Cifuentes V. Defining a new candidate gene for amelogenesis imperfecta: from molecular genetics to biochemistry. Biochem Genet. 2011;49(1-2):104-21. Epub 2010 Dec 3.
- Lindemeyer RG, Gibson CW, Wright TJ. Amelogenesis imperfecta due to a mutation of the enamelin gene: clinical case with genotype-phenotype correlations. Pediatr Dent. 2010;32(1):56-60.
- Gisler V, Enkling N, Zix J, Kim K, Kellerhoff NM, Mericske-Stern R. A multidisciplinary approach to the functional and esthetic rehabilitation of amelogenesis imperfecta and open bite deformity: a case report. J Esthet Restor Dent. 2010;22(5):282-93.
- Pires Dos Santos AP, Cabral CM, Moliterno LF, Oliveira BH. Amelogenesis imperfecta: report of a successful transitional treatment in the mixed dentition. J Dent Child (Chic). 2008;75(2):201-6.
- Arkutu N, Gadhia K, McDonald S, Malik K, Currie L. Amelogenesis imperfecta: the orthodontic perspective. Br Dent J. 2012;212(10):485-9.
- Raigrodski AJ, Chiche GJ, Potiket N, Hochstedler JL, Mohamed SE, Billiot S, et al. The efficacy of posterior three-unit zirconium-oxide-based ceramic fixed partial dental prostheses: a prospective clinical pilot study. J Prosthet Dent. 2006;96(4):237-44.
- Palacios RP, Johnson GH, Phillips KM, Raigrodski AJ. Retention of zirconium oxide ceramic crowns with three types of cement. J Prosthet Dent. 2006;96(2):104-14.
- Sorrentino R, De Simone G, Tetè S, Russo S, Zarone F. Five-year prospective clinical study of posterior three-unit zirconia-based fixed dental prostheses. Clin Oral Investig. 2012;16(3):977-85. Epub 2011 Jun 11.
- Peláez J, Cogolludo PG, Serrano B, Lozano JF, Suárez MJ. A prospective evaluation of zirconia posterior fixed dental prostheses: three-year clinical results. J Prosthet Dent. 2012;107(6):373-9.
- Chan KH, Ho EH, Botelho MG, Pow EH. Rehabilitation of amelogenesis imperfecta using a reorganized approach: a case report. Quintessence Int. 2011;42(5):385-91.
- Drummond JL. Ceramic behavior under different environmental and loading conditions. In: Eliades G, Eliades T, Brantley WA, Watts DC, editors. Dental Materials In Vivo: Aging and Related Phenomena. Chicago: Quintessence; 2003. p. 35-45.
- Wolfart S, Eschbach S, Scherrer S, Kern M. Clinical outcome of three-unit lithium-disilicate glass-ceramic fixed dental prostheses: up to 8 years results. Dent Mater. 2009;25(9):e63-71. Epub 2009 Jun 11.




