Une femme de 54 ans a été dirigée vers notre service pour évaluer une tuméfaction gingivale douloureuse qui était présente dans la région antérieure inférieure depuis 3 mois. La tuméfaction, qui couvrait presque la moitié des dents antérieures inférieures, était apparue soudainement. Les tissus tuméfiés, de couleur rouge vif, étaient très douloureux et nuisaient à la parole, à la mastication et au sommeil. Durant le mois qui a suivi l'apparition de la lésion gingivale, la patiente a présenté une tuméfaction bilatérale soudaine et douloureuse du cou avec restriction de l'ouverture de la bouche et une baisse de l'audition. La patiente prenait de l'aténolol (25 mg, une fois par jour) depuis 2 ans pour le traitement de l'hypertension. Elle n'avait aucune habitude buccale liée au tabac.
L'examen extrabuccal a révélé une hypertrophie bilatérale des glandes salivaires sous-mandibulaires (ill. 1) et une importante limitation de l'ouverture de la bouche (< 2 cm). Les tissus tuméfiés fixes et de consistance ferme étaient légèrement sensibles à la palpation. L'examen de l'articulation temporomandibulaire n'a révélé aucune anomalie apparente. À l'examen intrabuccal, la tuméfaction s'étendait des dents 45 à 35 et siégeait au niveau des gencives marginale, interdentaire et attachée, dans la zone antérieure inférieure. La surface rouge vif d'aspect granuleux présentait de nombreuses projections courtes et bulbeuses et ressemblait à une fraise trop mûre (ill. 2). La gencive était molle et friable et la manipulation provoquait peu de saignement. La gencive linguale et les zones édentées n'étaient pas atteintes. Une légère hyperplasie granuleuse était aussi présente au niveau buccal de la gencive interdentaire supérieure.
Les radiographies intrabuccale, extrabuccale et pulmonaire n'ont révélé aucune anomalie, mais la vitesse de sédimentation globulaire (125 mm/h; fourchette normale : 0 à 20 mm/h) et la numération leucocytaire totale (16 × 109/L; fourchette normale : 4 × 109/L à 10 × 109/L) étaient élevées. L'aspartate aminotransférase et l'alanine aminotransférase étaient légèrement élevées, mais les résultats des tests de la fonction rénale et de l'analyse d'urine étaient dans les limites de la normale. L'examen histopathologique des tissus gingivaux prélevés par biopsie a montré que l'épithélium était hémorragique et présentait de multiples micro-abcès intra-épithéliaux; ces observations étaient toutefois peu concluantes. Une vascularite cutanée sur les 2 jambes est apparue dans les 2 semaines suivant le début de la maladie (ill. 3).
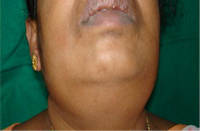 Ill. 1 : Photographie extrabuccale montrant l'hypertrophie bilatérale des glandes salivaires sous-mandibulaires.
Ill. 1 : Photographie extrabuccale montrant l'hypertrophie bilatérale des glandes salivaires sous-mandibulaires.
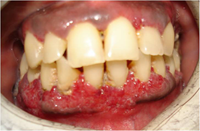 Ill. 2 : Photographie intrabuccale clinique montrant la tuméfaction de la gencive antérieure inférieure. Le tissu tuméfié d'aspect granuleux se caractérise par ses courtes projections bulbeuses et sa couleur rouge vif. Son aspect rappelle celui d'une fraise trop mûre.
Ill. 2 : Photographie intrabuccale clinique montrant la tuméfaction de la gencive antérieure inférieure. Le tissu tuméfié d'aspect granuleux se caractérise par ses courtes projections bulbeuses et sa couleur rouge vif. Son aspect rappelle celui d'une fraise trop mûre.
 Ill. 3 : Vascularite cutanée apparue durant l'évolution de la maladie.
Ill. 3 : Vascularite cutanée apparue durant l'évolution de la maladie.
De quelle affection s'agit-il?
Diagnostic différentiel
Un certain nombre d'affections doivent être incluses dans le diagnostic différentiel des patients qui présentent les symptômes précités.
Tuméfaction gingivale d'origine médicamenteuse
La phénytoïne, la cyclosporine A, les inhibiteurs calciques et les contraceptifs oraux sont les agents qui causent le plus souvent des tuméfactions gingivales médicamenteuses1,2. Ce problème se manifeste habituellement par une tuméfaction ferme et indolore de la gencive, en chapelet (lisse), sans altération de la couleur. En général, l'hypertrophie s'installe au niveau de la gencive interdentaire et progresse vers les gencives marginale et attachée; elle touche habituellement l'ensemble de la bouche, mais est plus marquée dans les régions antérieures inférieure et supérieure. Cette affection n'est douloureuse que si elle fait suite à une surinfection bactérienne ou fongique.
Infiltration gingivale leucémique
Bien que tous les types de leucémie – aiguë ou chronique – puissent s'accompagner de manifestations buccales, celles-ci sont plus fréquentes durant la phase aiguë3. Les complications buccales de la leucémie incluent souvent l'hypertrophie gingivale, les pétéchies, les ecchymoses, les ulcères de la muqueuse et les saignements3. L'infiltration leucémique des tissus gingivaux peut causer une hypertrophie généralisée des gencives. Les tissus tuméfiés sont habituellement mous, luisants, érythémateux et extrêmement sensibles, et ils saignent à la palpation. Le diagnostic de leucémie repose sur l'identification des cellules blastiques dans le sang périphérique et la moelle osseuse4.
Lymphome
Les lymphomes désignent un groupe de tumeurs solides malignes des cellules du système lymphoréticulaire. Les manifestations les plus courantes consistent en des tuméfactions persistantes et indolores des ganglions lymphatiques, bien que des lésions extraganglionnaires puissent aussi être présentes, en particulier dans les cas de lymphome non hodgkinien4. Le lymphome non hodgkinien buccal rappelle souvent une maladie inflammatoire et peut se manifester sous la forme d'une masse gingivale ou linguale ou d'une lésion intra-osseuse. La lésion gingivale peut avoir une surface lisse ou ulcérée et être la première manifestation de la maladie3. Des évaluations radiographique, hématologique et histopathologique sont nécessaires pour établir le diagnostic.
Carcinomes primitifs ou métastatiques des gencives
Les carcinomes primitifs et métastatiques des tissus gingivaux peuvent être de type érythémateux, ulcératif, granulaire ou proliférant. La similarité entre les lésions cancéreuses précoces de la gencive et les infections dentaires a souvent mené à des retards de diagnotic5. Les métastases aux mâchoires qui se forment à partir des seins, des poumons, des reins et d'autres sièges sont courantes, mais les métastases des tissus mous buccaux sont extrêmement rares (0,1 %) et, lorsqu'elles se manifestent, elles touchent souvent les gencives5 et plus particulièrement la gencive attachée du maxillaire inférieur. L'histopathologie est déterminante dans l'établissement du diagnostic formel5.
Granulomatose de Wegener
La granulomatose de Wegener est une affection polyviscérale rare qui se caractérise par 3 éléments : inflammation granulomateuse nécrosante des voies respiratoires supérieures et inférieures, glomérulonéphrite et vascularite systémique. La sinusite est la manifestation la plus courante (présente chez 73 % des patients) durant les premiers stades de la maladie; viennent ensuite les problèmes pulmonaires, incluant la toux, l'hémoptysie ou évidence radiologique de la présence d'infiltrats ou de cavitations pulmonaires 6. Cette affection peut toucher presque tous les organes, y compris les yeux, les oreilles, le cerveau, la peau, les articulations, le cœur et les organes sexuels. Les manifestations buccales, observées dans seulement 6 % à 13 % des cas, sont rares et peuvent consister en des ulcérations buccales non spécifiques (relativement courantes) ou en une gingivite à l'aspect de fraise (extrêmement rare – seulement 2 % des cas)6. Le retard de guérison des alvéoles d'extraction est une complication des stades plus avancés de la maladie, notamment en présence d'une insuffisance rénale. L'hypertrophie unilatérale ou bilatérale des glandes salivaires est peu fréquente. Le dosage des anticorps anti-cytoplasme des polynucléaires neutrophiles (ANCA) est aujourd'hui suggéré comme méthode rapide et non invasive pour diagnostiquer la granulomatose de Wegener7,8, car une coloration cytoplasmique positive des anticorps ANCA (c-ANCA) est fortement associée à cette maladie.
Polyangéite microscopique
La polyangéite microscopique est une vascularite des petits vaisseaux qui évolue rapidement en glomérulonéphrite, en vascularite pulmonaire, en arthrite et en myalgie. Sur le plan clinique, cette affection rappelle la granulomatose de Wegener. Son diagnostic repose sur un examen histopathologique qui montre une vascularite pulmonaire et rénale nécrosante non granulomateuse (contrairement à l'aspect granulomateux de la vascularite dans la granulomatose de Wegener). La polyangéite microscopique s'accompagne également d'une élévation des taux d'anticorps ANCA; dans ce dernier cas toutefois, le profil de coloration est davantage périnucléaire (p-ANCA) que cytoplasmique (c-ANCA)9.
Granulomatose buccofaciale
La granulomatose buccofaciale désigne la formation de granulomes dans la région bucco-faciale en l'absence d'une affection systémique établie. La granulomatose buccofaciale prend généralement la forme d'un œdème labial persistant et récurrent qui cause une hypertrophie des lèvres. Cette affection peut aussi s'accompagner d'ulcérations buccales, d'une hypertrophie gingivale indolore et d'une muqueuse buccale à l'aspect pavimenteux. L'examen histopathologique montre la présence de granulomes et de lymphœdèmes non caséeux des cellules épithéloïdes. Ces particularités histologiques sont impossibles à distinguer de celles associées à la maladie de Crohn et à la sarcoïdose10, mais la corrélation clinique aide à établir une distinction entre ces affections.
Sarcoïdose
La sarcoïdose est un trouble polyviscéral d'étiologie inconnue qui s'accompagne habituellement d'une infiltration pulmonaire et d'une adénopathie hilaire. L'atteinte des yeux, de la peau et des glandes salivaires est relativement courante. En revanche, la sarcoïdose touche rarement la cavité buccale, bien qu'une atteinte de la muqueuse buccale, de la langue, des lèvres, du palais, du plancher de la bouche et des maxillaires inférieur et supérieur ait été signalée3,10,11. L'atteinte gingivale associée à la sarcoïdose cause une tuméfaction avec ulcérations épisodiques identiques à celles observées dans les cas de granulomatose buccofaciale. Cette manifestation peut être le premier signe clinique de la maladie. Sur le plan histologique, la sarcoïdose se présente comme un granulome non caséeux accompagné d'histiocytes épithéloïdes bordés de lymphocytes et de cellules géantes dispersées de Langhans ou à corps étranger.
Maladie de Crohn
La maladie de Crohn est un trouble granulomateux chronique d'étiologie inconnue qui touche principalement l'iléon, mais qui peut atteindre n'importe quelle partie du tractus gastro-intestinal, y compris la bouche. Les manifestations buccales incluent de multiples ulcérations intrabuccales comparables à celles présentes dans la stomatite aphteuse, une muqueuse buccale d'aspect pavimenteux, une hypertrophie ferme et diffuse des lèvres et une tuméfaction granulomateuse et rougeâtre des gencives. Les manifestations buccofaciales sont identiques à celles de la granulomatose buccofaciale, mais elles sont habituellement associées à une maladie intestinale évolutive10,11.
Infections bactériennes et infections fongiques profondes
Les infections pouvant causer une inflammation granulomateuse comme la tuberculose12, de même que les infections fongiques profondes3, devraient aussi être prises en considération dans les cas comme celui décrit ici. Des lésions ayant la forme de proliférations ou d'ulcérations diffuses, hyperémiées, nodulaires ou papillaires peuvent être présentes dans les gencives, la langue, le vestibule et la muqueuse buccale. Les infections bactériennes, en particulier chez les patients immunodéprimés, peuvent causer une gingivite érythémateuse, hyperplasique et nécrosante. Le diagnostic formel devrait être fondé sur l'examen histopathologique utilisant des colorations spécifiques permettant d'identifier l'agent étiologique.
Diagnostic de la patiente
Dans le cas présent, l'examen histopathologique n'a pas révélé d'anomalies granulomateuses, ce qui nous a permis d'exclure la granulomatose buccofaciale, la sarcoïdose et la maladie de Crohn. L'hémogramme et l'histopathologie n'ont pu établir de façon concluante quelque processus néoplasique et les antécédents pharmaceutiques n'incluaient aucun médicament connu pour causer une tuméfaction gingivale d'origine médicamenteuse. L'aspect caractéristique des gencives («aspect de fraise») laissait croire à une granulomatose de Wegener, même si l'hypertrophie bilatérale des glandes salivaires observée ici en est une manifestation extrêmement rare. Il a été conseillé de faire un dosage sérologique des anticorps ANCA, test qui a donné des résultats largement positifs pour les anticorps c-ANCA. Un diagnostic de granulomatose de Wegener a été posé et un traitement a été institué rapidement.
Discussion
La granulomatose de Wegener est une affection que l'on peut confondre avec de nombreuses autres, car ses manifestations cliniques sont multiples et la plupart ne sont pas spécifiques, ce qui peut causer un retard, ou même une erreur, de diagnostic. Des analyses de laboratoire détaillées, y compris un hémogramme complet, le dosage de la protéine C-réactive et les tests de la fonction rénale, devraient être faites pour déterminer l'étendue de l'atteinte polyviscérale. Le dosage des anticorps c-ANCA est considéré comme un marqueur sensible et spécifique de la granulomatose polyviscérale de Wegener (spécificité de 95 % à 100 %; sensibilité de 22 % à 100 %)7, qui peut être utile pour suivre l'activité pathogène et les récidives possibles. Les critères histopathologiques suivants permettent de poser un diagnostic de granulomatose de Wegener : vascularite, granulomes mal définis, cellules géantes multinucléées et nécrose. Cependant, ces particularités ne sont habituellement évidentes que dans les prélèvements biopsiques des poumons et sont généralement absentes de la plupart des prélèvements biopsiques des lésions buccales6. Notre patiente présentait aussi une vascularite cutanée des 2 jambes, une autre observation pertinente pour l'établissement du diagnostic final. Cependant, la vascularite n'est pas un élément pathognomonique de la granulomatose de Wegener et elle peut être présente dans bon nombre d'autres maladies, notamment la maladie de Horton, la polyartérite noueuse, la maladie de Kawasaki, le syndrome de Churg et Strauss, la polyangéite microscopique, la maladie de Schönlein-Henoch, la vascularite cryoglobulinémique et l'angéite leucocytoclasique cutanée7. Il est donc crucial de reconnaître les symptômes buccaux pour restreindre le diagnostic différentiel de la vascularite.
La prise en charge de la granulomatose de Wegener exige une démarche multidisciplinaire et dépend du stade auquel le diagnostic est posé. Le traitement consiste essentiellement en une polythérapie associant corticostéroïdes et immunosuppresseurs (principalement la cyclophosphamide, 2 mg/kg/jour)6,13. Le traitement initial basé sur l'administration d'une dose élevée de glucocorticoïdes (prednisolone, 1 mg/kg/jour) est suivi d'un traitement d'entretien (doses décroissantes de prednisolone)6,13,14. Environ 90 % des patients soumis à ce traitement ont noté une amélioration appréciable de leur état et 75 % ont affiché une rémission complète14,15; ce traitement a toutefois des effets secondaires inévitables. Parmi les autres traitements suggérés, mentionnons l'administration de triméthoprime-sulfaméthoxazole comme adjuvant pour réduire les taux de récidive et autres complications16, ainsi que les immunoglobulines intraveineuses et la plasmaphérèse utilisées dans les cas réfractaires17. L'état de notre patiente s'est considérablement amélioré après l'administration de dexaméthasone injectable (8 mg toutes les 8 h) pendant 10 jours. En moins d'une semaine, près de 90 % des lésions gingivales avaient disparu et l'hypertrophie des glandes salivaires sous-mandibulaires avait considérablement diminué. Ce traitement a été suivi de prednisolone par voie orale (50 mg/jour), dont la dose a été réduite progressivement jusqu'à une faible dose d'entretien. Comme la patiente avait aussi une vascularite cutanée, un traitement adjuvant basé sur l'administration de cyclophosphamide (100 mg/jour) a été instauré et une amélioration sensible de son état a été observé en moins de 2 semaines. Au moment de la rédaction du présent article, la patiente faisait l'objet de suivis réguliers depuis 3 ans et demeurait asymptomatique.
Il est crucial que cette maladie qui menace le pronostic vital soit diagnostiquée tôt, car le diagnostic joue un rôle important dans le traitement et le pronostic. Chez la majorité des patients, des néphropathies se manifestent à mesure que la maladie évolue et l'insuffisance rénale constitue la principale cause de décès. Dans 82 % des cas non diagnostiqués ou non traités, les patients ne survivent pas plus d'un an15,18. Cependant, si le traitement approprié est instauré tôt, jusqu'à 75 % des patients atteints de granulomatose de Wegener peuvent espérer une rémission importante, sinon complète15.
Pour plusieurs raisons, il est important de reconnaître l'aspect de fraise des gencives pour favoriser un diagnostic et un traitement précoces, et la présence de ce signe est associée à un meilleur pronostic7,18,19. De fait, cette manifestation inhabituelle, qui rappelle l'aspect d'une fraise trop mûre, est souvent la première manifestation de la granulomatose de Wegener. La tuméfaction demeure localisée dans la cavité buccale pendant des jours, voire des mois, avant d'évoluer en une atteinte pulmonaire et rénale fatale. L'aspect de fraise des gencives est une caractéristique unique, distincte et pathognomonique qui permet à un praticien spécialisé d'identifier facilement cette affection. Lorsque le diagnostic a été posé, l'instauration rapide d'un traitement médical améliorera sensiblement le pronostic des patients atteints de cette maladie grave, qui peut être fatale.
LES AUTEURES
Références
- Trackman PC, Kantarci A. Connective tissue metabolism and gingival overgrowth. Crit Rev Oral Biol Med. 2004:15(3):165-75. Review
- Abdollahi M, Radfar M,. A review of drug-induced oral reactions. J Contemp Dent Pract. 2003;4(1):10-31. Review.
- Stewart C, Cohen D, Bhattacharyya I, Scheitler L, Riley S, Calamia K, et al. Oral manifestations of Wegener's granulomatosis: a report of three cases and a literature review. J Am Dent Assoc. 2007;138(3):338-48.
- DeRossi SS, Garfunkel A, Greenberg MS. Hematologic diseases. In: Greenberg MS, Glick M, editors. Burket's oral medicine: diagnosis and treatment. 10th ed. Hamilton, Canada: BC Decker Inc; 2003. p. 429-453.
- Epstein J. Oral cancer. In: Greenberg MS, Glick M, editors. Burket's oral medicine. 10th ed. Canada: Hamilton, Canada: BC Decker Inc; 2003. p.195-234.
- Ponniah I, Shaheen A, Shanker KA, Kumaran MG. Wegener's granulomatosis: the current understanding. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2005;100(3):265-70.
- Abdul-Aziz K, Faizal AA. Immunological diagnosis of vasculitis. Saudi Med J. 2006;27(8):1105-15.
- Rao JK, Weinberger M, Oddone EZ, Allen NB, Landsman P, Feussner JR. The role of antineutrophil cytoplasmic antibody (c-ANCA) testing in the diagnosis of Wegener's granulomatosis. A literature review and meta-analysis. Ann Intern Med. 1995;123(2):925-32.
- Shiboski CH, Regezi JA, Sanchez HC, Silverman S Jr. Oral lesions as the first clinical sign of microscopic polyangiitis: a case report. Oral Surg Oral Pathol Oral Radiol Endod. 2002;94(6):707-11.
- Grave B, McCullough M, Wiesenfeld D. Orofacial granulomatosis—a 20-year review. Oral Dis. 2009;15(1):46-51.
- Batal H, Chou LL, Cottrell DA. Sarcoidosis: medical and dental implications. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 1999;88(8):386-90.
- Karthikeyan BV, Pradeep AR, Sharma CG. Primary tuberculous gingival enlargement: a rare entity. J Can Dent Assoc. 2006;72(7):645-8.
- Fauci AS, Haynes BF, Katz P, Wolff SM. Wegener's granulomatosis: prospective clinical and therapeutic experience with 85 patients for 21 years. Ann Intern Med. 1983(1);98:76-85.
- Hoffman GS, Kerr GS, Leavitt RY, Hallahan CW, Lebovics RS, Travis WD, et al. Wegener granulomatosis: an analysis of 158 patients. Ann Intern Med. 1992;116(6):488-98.
- Clark WJ, Broumand V, Rustin JD, Davenport WL. Erythematosus, granular, soft tissue lesion of the gingiva. J Oral Maxillofac Surg. 1998;56(8):962-7.
- Stegeman CA, Tervaert JW, De Jong PE, Kallenberg CG. Trimethoprim-sulfamethoxazole(co-trimoxazole) for the prevention of relapses of Wegener's granulomatosis. Dutch Co-Trimoxazole Wegener Study Group. N Engl J Med. 1996;335(1):16-20.
- Jayne DR, Gaskin G, Rasmussen N, Abramowicz D, Ferrario F, Guillevin L, et al. Randomized trial of plasma exchange or high-dosage methylprednisolone as adjunctive therapy for severe renal vasculitis. J Am Soc Nephrol. 2007;18(7):2180-8. Epub 2007 Jun 20.
- Lilly J, Juhlin T, Lew D, Vincent S, Lilly G. Wegener's granulomatosis presenting as oral lesions: a case report. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 1998;85(2):153-7.
- Eufinger H, Machtens E, Akuamoa-Boateng E. Oral manifestations of Wegener's granulomatosis. Review of literature and report of a case. Int J Oral Maxillofac Surg. 1992;21(1):50-3.
