Sommaire
Dans cette étude clinique, nous décrivons les antécédents médicaux, le diagnostic et le traitement prothétique d’un homme de 61 ans qui avait des antécédents de cancer de la bouche. Le patient s’est rendu à la clinique dentaire de la British Columbia Cancer Agency en raison de la perte de sa prothèse supérieure complète et de l’érosion importante de ses dents. Le patient a déclaré être traité pour un trouble du sommeil, mais ses dossiers d’hospitalisation faisaient état de multiples hospitalisations récentes pour alcoolisme et dépression. Par ailleurs, le patient disposait de ressources financières limitées, de sorte qu’il était impossible d’entreprendre une restauration complexe des dents inférieures usées. Le traitement définitif a donc consisté en l’extraction des dents dont le pronostic était sombre, en l’ablation d’un kyste glandulaire odontogène ainsi qu’en la fabrication d’une prothèse supérieure complète et d’une prothèse hybride inférieure amovible en métal coulé.
De nombreux dentistes se fient aux antécédents médicaux que déclare le patient sur un questionnaire médical normalisé avant de traiter un patient. Il s’agit d’un moyen rapide et peu coûteux de déterminer les problèmes médicaux et les affections qui pourraient nécessiter la consultation d’un médecin1. Les questionnaires médicaux remplis par les patients font toutefois l’objet de critiques, en raison de leur inexactitude. Il peut ainsi arriver qu’un patient omette de déclarer une affection, par simple oubli ou à cause d’une réticence à divulguer certains renseignements, de l’incompréhension d’une maladie ou de la sous-estimation de son importance2,3. L’imprécision peut aussi être attribuable à une mauvaise communication avec le fournisseur de soins de santé, en particulier dans le cas de maladies qui sont difficiles à comprendre, dont le tableau clinique évolue ou dont les critères de diagnostic sont imprécis2,4. Les troubles mentaux et l’alcoolisme ont été associés à une sous-déclaration des troubles médicaux coexistants5.
Si le dentiste doute de la fiabilité des antécédents médicaux déclarés par le patient, il devrait communiquer avec le médecin du patient ou tenter d’obtenir tous les dossiers médicaux disponibles auprès des cliniques ou des hôpitaux avant de commencer le traitement. La présente étude clinique décrit le traitement prothétique et la prise en charge d’un patient qui avait fourni des antécédents médicaux imprécis.
Étude clinique
En septembre 2011, un homme de 61 ans s’est présenté à la clinique dentaire de la British Columbia Cancer Agency à Vancouver (C.-B.) pour obtenir une nouvelle prothèse supérieure complète le plus rapidement possible, car il avait perdu l’ancienne.
En 1999 et en 2009, le patient avait été traité pour un cancer de la bouche. La dernière inscription dans le dossier dentaire du patient remontait à mai 2011 et allait ainsi : « prothèse supérieure complète instable, avec surfaces occlusales inégales et très usées et plan occlusal incliné vers la gauche, probablement à cause des habitudes parafonctionnelles du patient; le patient a des ressources financières limitées et n’est pas disposé pour l’instant à recevoir un traitement dentaire ».
Les antécédents médicaux déclarés par le patient incluaient ce qui suit : thrombose bilatérale des membres inférieurs traitée par réparations vasculaires; bronchite; diverticulite et carcinome spinocellulaire (CS) de la cavité buccale traité par radiothérapie en 1999 et résection chirurgicale en 2009 à la suite d’une récidive. Le patient prenait de la trazodone (100 mg au coucher) pour traiter son insomnie. Aucun médecin ou dentiste de premier recours ne figurait dans son dossier. Selon le patient, sa dernière hospitalisation remontait à juillet 2011; il disait avoir alors été traité pour une « crise cardiaque mineure » et un « trouble du sommeil ». Le patient fumait environ 10 cigarettes par jour depuis 40 ans, mais il a nié toute consommation récente d’alcool.
Avec l’autorisation du patient, une demande a été faite pour obtenir ses dossiers d’hospitalisation. Ces dossiers ont révélé des antécédents d’abus d’alcool qui ont mené à l’admission du patient pour intoxication alcoolique et delirium tremens en juin et juillet 2011. Le patient a aussi été traité pour dépression dans l’unité de psychiatrie et il a admis avoir des idées suicidaires. Le patient était en chômage et n’avait pas d’adresse domiciliaire.
À l’examen initial, le patient était alerte et à l’aise et ses signes vitaux étaient dans les limites de la normale. Une perte de tonicité était évidente du côté inférieur droit du visage et des lèvres, ce problème étant associé à une atteinte nerveuse attribuable à la résection du CS récidivant dans le trigone rétromolaire lingual droit. Aucune adénopathie palpable n’était évidente. L’ouverture maximale de la bouche se limitait à 30 mm et provoquait une douleur légère dans le muscle masséter inférieur droit. La muqueuse intra-buccale était intacte et la salive était normale. La crête résiduelle supérieure semblait saine, mais la hauteur vestibulaire était limitée. Le patient ne présentait aucun signe clinique de dysplasie ou de récidive du CS.
L’hygiène buccodentaire du patient était passable, mais des lésions carieuses étaient présentes sur les dents 36, 37, 43, 44, 45 et 46. Les dents inférieures présentaient une attrition et une érosion modérées (ill. 1). Une perte osseuse et une perte d’attache importantes ont été observées autour des dents 36, 37 et 46. Le panorex et les radiographies rétroalvéolaires ont révélé une radioclarté associée à la dent 38 incluse dans l’os, des caries s’approchant de la pulpe des dents 45 et 46, ainsi que des radioclartés à la furcation associées aux dents 36, 37 et 46 (ill. 2 et 3).
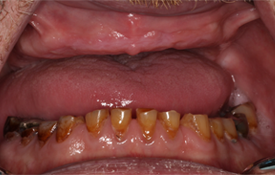 Ill. 1 : Photographie clinique prise avant le traitement, montrant l’attrition et l’érosion modérées des dents inférieures.
Ill. 1 : Photographie clinique prise avant le traitement, montrant l’attrition et l’érosion modérées des dents inférieures.
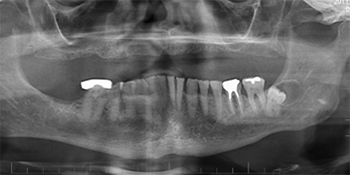 Ill. 2 : Panorex prétraitement montrant l’importante résorption du maxillaire supérieur, les dents inférieures encore présentes et la radiotransparence associée à la dent 38.
Ill. 2 : Panorex prétraitement montrant l’importante résorption du maxillaire supérieur, les dents inférieures encore présentes et la radiotransparence associée à la dent 38.
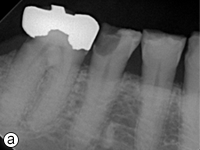
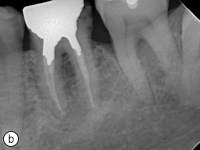
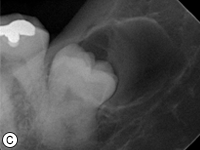
Ill. 3 : Radiographies rétroalvéolaires montrant a) des lésions carieuses sur les dents 46 et 45, b) des radiotransparences à la furcation sur les dents 36 et 37 et c) un kyste glandulaire odontogène associé à la dent 38.
Après avoir tenu compte du coût du traitement et des antécédents médicaux et dentaires du patient, il a été décidé d’éviter une réhabilitation de grande envergure (tableau 1). La priorité pour le patient était d’avoir une nouvelle prothèse supérieure complète; ce dernier a également consenti à la mise en place d’une prothèse partielle amovible qui rétablirait la hauteur de ses dents inférieures sans couronnes, aiderait à stabiliser l’occlusion et à améliorer les fonctions et prolongerait peut-être la durée de vie de ses prothèses. Le plan de traitement prévoyait l’extraction des dents au pronostic sombre (c.-à-d. les dents 36, 37, 45 et 46), l’extraction de la dent 38 incluse avec biopsie de la radiotransparence qui y était associée pour exclure toute récidive du cancer, la restauration directe des dents 43 et 44, ainsi que la fabrication d’une prothèse supérieure complète et d’une prothèse partielle amovible inférieure en métal coulé.
Le patient a été dirigé vers un chirurgien buccal pour les extractions et la biopsie, laquelle a permis de diagnostiquer un kyste glandulaire odontogène. Deux semaines plus tard, les dents 43 et 44 ont été restaurées à l’amalgame, puis des empreintes primaires ont été prises puis coulées en pierre dentaire de type III (Microstone; Whip Mix Corp., Louisville, Kent.). Sur les modèles coulés, des porte-empreintes individuels ont été fabriqués en résine photopolymérisable (Triad; Dentsply Prosthetics, York, Penn.), et les rebords ont été façonnés avec de la pâte thermoplastique verte (Kerr Corporation). Une empreinte supérieure finale a été prise en polysulfure (Permlastic; Kerr Corporation) (ill. 4), puis le modèle a été coulé avec de la pierre dentaire de type III (Microstone). Une plaque base d’occlusion a été fabriquée avec une résine acrylique (SR Ivolen; Ivoclar Vivadent) et de la cire rose (cire de montage, Patterson Dental, Saint Paul, Minn.). Une maquette de Fox a été utilisée pour ajuster la plaque base supérieure, puis les enregistrements ont été effectués à l’aide d’un arc facial (arc facial Hanau; Whip Mix Corp.) et transférés sur un articulateur (Hanau H2XO; Whip Mix Corp.).
Tableau 1 : Avantages et inconvénients liés à l’utilisation d’une prothèse partielle amovible avec recouvrement des dents restantes pour rétablir la dimension verticale
| Avantages | Inconvénients |
| Traitement rentable | Risque de caries si le patient ne maintient pas une bonne hygiène buccodentaire |
| Traitement de courte durée | Risque de problèmes causés par la fracture et l’altération de la couleur de la résine acrylique |
| Technique peu invasive | Difficulté future à restaurer les dents sous l’armature, tout en maintenant l’ajustement de l’armature |
Le modèle d’étude mandibulaire a été examiné et des plans guides parallèles ont été préparés pour les dents 44 et 35. Des matériaux à base de polysiloxane de vinyle de viscosités faible et moyenne (Aquasil Ultra; Dentsply Caulk, Milford, Del.) ont été utilisés pour l’empreinte finale du maxillaire inférieur, à partir de laquelle a été coulé le modèle en pierre dentaire de type IV (Silky-Rock; Whip Mix Corp.). Un modèle en cire de l’armature de la prothèse partielle amovible de recouvrement a été effectué puis coulé en utilisant un alliage de chrome-cobalt. Une extension en résine acrylique (SR Ivolen) a été ajoutée aux extrémités distales de l’armature pour une prise d’empreinte modifiée, réalisée huit semaines après les extractions, avec du polysiloxane de vinyle de faible viscosité (Aquasil Ultra) puis coulée en même temps que le modèle maître en utilisant de la pierre dentaire de type III (Microstone) (ill. 5). Des boudins de cire ont été fabriqués pour chaque extension distale et ont été ajustées de manière à être parallèles à la plaque base supérieure. La dimension verticale d’occlusion a été établie en tenant compte d’un ensemble de paramètres : dimension verticale au repos, phonétique, esthétique et fonction6. Un enregistrement de l’occlusion en relation centrée a ensuite été réalisé avec du polysiloxane de vinyle (Blue-Mousse; Parkell Inc., Edgewood, N.Y.), puis le modèle maître mandibulaire a été monté sur l’articulateur. Les dents antérieures supérieures (Ivoclar Vivadent, forme A22, teinte A3) ont été mises en place en suivant les repères anatomiques et en respectant les attentes du patient en matière d’esthétique. En raison des habitudes de grincement de dents du patient, des dents postérieures supérieures et inférieures à 0° ont été choisies et mises en place sur la crête résiduelle, selon un plan d’occlusion équilibrée bilatérale dent à dent. Le côté droit a été monté en occlusion croisée à cause des différences de dimensions des crêtes résiduelles. Les prémolaires et les dents antérieures inférieures ont été cirées et fixées à l’armature de la prothèse partielle amovible avec de la cire verte (InStep Green Margin Wax, Whip Mix Corp.) puis l’esthétique et la phonétique furent évaluées (ill. 6).
 Ill. 4 : Empreinte finale réalisée pour la prothèse supérieure complète.
Ill. 4 : Empreinte finale réalisée pour la prothèse supérieure complète.
 Ill. 5 : Armature en métal coulé pour la prothèse partielle amovible inférieure.
Ill. 5 : Armature en métal coulé pour la prothèse partielle amovible inférieure.
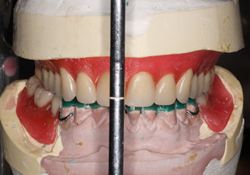 Ill. 6 : Boudins de cire rose sur plaque base du haut avec montage des dents; boudins de cire rose sur armature de prothèse partielle amovible inférieure avec montage des dents et cirage des tiers occlusal et incisif des prémolaires et dents antérieures inférieures, à l’aide de cire verte.
Ill. 6 : Boudins de cire rose sur plaque base du haut avec montage des dents; boudins de cire rose sur armature de prothèse partielle amovible inférieure avec montage des dents et cirage des tiers occlusal et incisif des prémolaires et dents antérieures inférieures, à l’aide de cire verte.
Les prothèses ont été préparées après que le patient en eut approuvé l’aspect esthétique. La prothèse partielle amovible a été fabriquée en deux étapes : premièrement, une résine acrylique rose a été utilisée pour créer des extensions distales, puis la résine acrylique de la teinte Vita A3 a été ajoutée comme recouvrement dans la zone antérieure. Les deux prothèses ont été mises en place dans la bouche du patient. L’intrados a été vérifié et ajusté avec une pâte indicatrice de pression, et l’occlusion a été vérifiée avec du papier à articuler. Des instructions ont été données au patient concernant l’entretien de ses prothèses et les mesures d’hygiène buccodentaire, et un calendrier de rappel échelonné sur six mois a été établi.
Le patient est revenu deux fois pour des séances de suivi et d’ajustement. Il s’est dit très satisfait de l’ajustement et de l’esthétique de ses prothèses (ill. 7). Le patient s’est également dit prêt à retourner au travail à temps plein, grâce à son nouveau sourire. Il était capable de manger davantage d’aliments solides et il sentait que la mastication s’était améliorée.
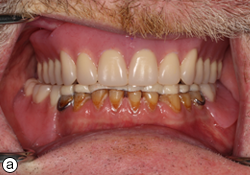
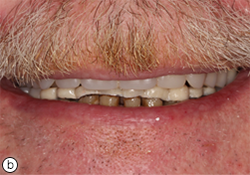
Ill. 7 : Patient avec sa prothèse supérieure complète et sa prothèse partielle amovible inférieure : a) vue des prothèses et b) aspect esthétique.
Conclusion
Le patient décrit dans cette étude clinique n’avait pas de médecin de premier recours et il avait été admis dans plusieurs hôpitaux et cliniques sans rendez-vous pour le traitement de l’alcoolisme et de la dépression. Nous croyons qu’il était peut-être trop gêné pour divulguer des renseignements détaillés sur ses problèmes médicaux.
La prothèse partielle amovible mandibulaire en métal coulé s’est révélée être un traitement efficace et rentable pour corriger la perte de dimension verticale d’occlusion, malgré ses inconvénients incluant des problèmes d’esthétique et des problèmes potentiels d’entretien attribuables à la fracture et à l’altération de la couleur de la résine acrylique (ill. 7)7. Une mauvaise hygiène buccodentaire augmente également le risque de caries ou de maladies parodontales7. Durant le traitement, le patient a été vu chaque semaine de façon régulière par le même dentiste, sauf pour les extractions qui ont été pratiquées dans une clinique privée située à proximité. Cette relation patient-dentiste pourrait avoir contribué au succès du traitement et à l’acceptation des prothèses amovibles. D’autres visites de suivi seront toutefois nécessaires pour valider ce constat.
Les auteures
Références
- Skinner KM, Miller DR, Lincoln E, Lee A, Kazis LE. Concordance between respondent self-reports and medical records for chronic conditions: experience from the Veterans Health Study. J Ambul Care Manage. 2005;28(2):102-10.
- Haapanen N, Miilunpalo S, Pasanen M, Oja P, Vuori I. Agreement between questionnaire data and medical records of chronic diseases in middle-aged and elderly Finnish men and women. Am J Epidemiol. 1997;145(8):762-9.
- Goldman N, Lin IF, Weinstein M, Lin YH. Evaluating the quality of self-reports of hypertension and diabetes. J Clin Epidemiol. 2003;56(2):148-54.
- Smith SC, Lamping DL, Banerjee S, Harwood R, Foley B, Smith P, et al. Measurement of health-related quality of life for people with dementia: development of a new instrument (DEMQOL) and an evaluation of current methodology. Health Technol Assess. 2005;9(10):1-93, iii-iv.
- Meszaros ZS, Dimmock JA, Ploutz-Snyder R, Chauhan SV, Abdul-Malak Y, Middleton FA, et al. Accuracy of self-reported medical problems in patients with alcohol dependence and co-occurring schizophrenia or schizoaffective disorder. Schizophr Res. 2011;132(2-3):190-3.
- Turell AJ. Clinical Assessment of Vertical Dimension. J Prosthet Dent. 1972;28(3):238-46.
- Ganddini MR, Al-Mardini M, Graser GN, Almog D. Maxillary and mandibular overlay removable partial dentures for the restoration of worn teeth. J Prosthet Dent. 2004;91(3):210-4.


