Sommaire
Une patiente nous a consultés, car elle ressentait depuis longtemps des symptômes de douleur neuropathique au maxillaire supérieur. Elle ne présentait aucun signe d’infection et avait consulté plusieurs dentistes et médecins qui n’avaient détecté aucun signe de pathologie. Les investigations ont fini par révéler que le problème était dû à l’échec d’un traitement de canal. Le diagnostic de douleur neuropathique (et d’autres troubles neurogènes buccofaciaux) consiste souvent en un processus d’exclusion, et le cas présenté ici souligne l’importance pour les cliniciens d’éliminer toutes les causes possibles avant de poser un tel diagnostic.
Chaque jour, les dentistes ont à traiter des patients qui éprouvent de la douleur. Heureusement, dans la plupart des cas, la cause de la douleur est relativement facile à diagnostiquer, les maladies parodontales, la pulpite (réversible ou irréversible), l’infection et la myalgie étant les étiologies les plus fréquentes1. D’autres étiologies parfois plus complexes, comme le syndrome de la dent fissurée, les fractures radiculaires verticales, la douleur myofasciale ou les problèmes temporomandibulaires, peuvent elles aussi être diagnostiquées avec précision si l’on fait preuve de patience2-4. En revanche, l’odontalgie atypique, la névralgie essentielle du trijumeau et la douleur neuropathique posent souvent des défis diagnostiques5. Dans tous les cas, toutefois, l’objectif devrait être de déterminer avec précision l’origine de la douleur du patient et de choisir la technique de prise en charge la mieux appropriée.
Étude de cas
Une femme de 30 ans nous a consultés à cause d’une douleur pulsatile constante qu’elle ressentait au maxillaire supérieur, côté droit, depuis plus de cinq ans. La patiente a précisé que la douleur était apparue après un traitement de canal sur la dent 16 et qu’elle persistait depuis.
Durant les années qui se sont écoulées entre le traitement initial et la présente consultation, la patiente a consulté deux dentistes généralistes, qui n’ont rapporté aucun signe d’infection ou d’échec du traitement de canal, et deux endodontistes qui ont déclaré qu’aucun traitement endodontique n’était nécessaire. Elle a aussi été vue par un oto-rhino-laryngologiste, qui a confirmé l’absence de pathologie reconnaissable. En Russie, son pays d’origine, la patiente avait consulté un autre médecin qui a lui prescrit une scintigraphie cérébrale pour exclure toute pathologie du système nerveux central. La patiente n’a pu préciser de quel type d’examen d’imagerie il s’agissait – tomodensitométrie ou imagerie par résonance magnétique6 –, mais elle a déclaré que les résultats de cet examen avaient eux aussi été négatifs.
La patiente avait récemment terminé trois traitements aux antibiotiques (amoxicilline), mais ceci ne lui avait procuré aucun soulagement. Interrogée sur la prise d’autres médicaments, la patiente a déclaré avoir pris des anti-inflammatoires non stéroïdiens (ibuprofène, kétorolac), de l’acétaminophène et de l’acétaminophène avec codéine, mais aucun de ces traitements n’a soulagé sa douleur. Elle était découragée et cherchait désespérément de l’aide.
Les antécédents médicaux de la patiente ne permettaient pas d’orienter le diagnostic. À l’examen radiographique, le traitement de canal de la dent 16 paraissait acceptable, mais le quatrième canal de la racine mésiobuccale (MB) ne semblait pas avoir été traité (ill. 1). Aucun signe de pathologie apicale n’a été détecté sur les dents du premier quadrant. La palpation des tissus mous a toutefois révélé une profonde allodynie mécanique : tous les tissus buccaux étaient extrêmement sensibles au toucher même le plus léger. De plus, toutes les dents – de la canine à la deuxième molaire – présentaient une sensibilité égale à la percussion, et les dents 13, 14, 15 et 17 étaient sensibles au froid. Aucun de ces stimuli n’a toutefois provoqué de douleur persistante. Les profondeurs au sondage étaient toutes dans les limites de la normale (dans la mesure où cela a pu être déterminé, étant donné l’extrême sensibilité de tous les tissus au moindre toucher), et aucune tuméfaction ni aucun trajet fistuleux n’étaient visibles. La dent avait été restaurée avec un composite direct et l’examen microscopique n’a révélé aucune fissure sur la couronne clinique.
La possibilité d’une douleur neuropathique, telle qu’une odontalgie atypique, a été envisagée durant la discussion du diagnostic potentiel et du traitement à dispenser. La patiente a demandé que la dent soit extraite, car elle ne pouvait plus supporter la douleur. On lui a expliqué que l’extraction ne soulagerait peut-être pas la douleur et qu’elle pourrait au contraire l’exacerber. On lui a aussi expliqué que, malgré l’absence de raison manifeste à l’appui, le clinicien suggérait de faire un nouveau traitement de canal pour voir si des fissures verticales s’étaient formées après le retrait de l’ancien matériau d’obturation. Le clinicien n’était pas très optimiste quant aux chances de succès du nouveau traitement; cependant, il ne pouvait poser un diagnostic de douleur neuropathique qu’après avoir exclu toutes les autres pathologies possibles, y compris l’échec du précédent traitement de canal.
La dent 16 a été anesthésiée par infiltration buccale avec de l’articaïne 4 % avec épinéphrine 1:200 000 et de la lidocaïne 2 % avec épinéphrine 1:100 000. La dent a été isolée avec une digue et la restauration en composite a été retirée pour bien exposer le champ visuel et donner accès à la chambre pulpaire. Trois canaux avaient été traités, mais l’obturation canalaire (gutta-percha) avait un aspect « sale » ou « boueux », compatible avec une infection. La gutta-percha a été retirée, puis tous les canaux ont été nettoyés et mis en forme à l’aide de limes manuelles et rotatives. Un canal mésiobuccal non traité (MB2) a été localisé et négocié sur toute sa longueur. Tous les canaux ont été irrigués avec de l’hypochlorite de sodium 2,5 %, et la boue dentinaire a été enlevée après l’instrumentation avec de l’acide éthylènediaminetétracétique (EDTA) 17 %. Les canaux ont ensuite été asséchés; l’examen microscopique final à fort grossissement n’a révélé aucune fissure. De l’hydroxyde de calcium a été injecté dans tous les canaux, sur toute leur longueur, et la restauration a été réalisée avec une boulette de coton et un matériau de restauration endodontique provisoire. Bien qu’aucun écoulement purulent ou séreux n’ait été observé, une odeur distincte, habituellement présente durant l’instrumentation de dents dont le traitement de canal a échoué, a été rapportée.
De la clindamycine (300 mg, 1 comprimé, 3 fois par jour pendant 7 jours) et de la dexaméthasone (2 mg, 1 comprimé, 3 fois par jour pendant 3 jours) ont été prescrites à la patiente. Comme c’est habituellement le cas durant un traitement à la clindamycine, on a conseillé à la patiente de prendre des probiotiques (p. ex. yogourt et Lactobacillus acidophilus) avec les antibiotiques et de cesser immédiatement l’antibiothérapie si des effets indésirables importants (tels que diarrhée ou éruption cutanée) se manifestaient.
Au moment de la visite de suivi quatre semaines après le traitement, la patiente a dit avoir constaté un soulagement immédiat de sa douleur. Avant d’administrer l’anesthésique, les dents et les tissus de la patiente ont été examinés, mais aucune sensibilité à la palpation ou à la percussion n’a été ressentie dans le premier quadrant. Le deuxième traitement de canal a été réalisé sans complication (ill. 2).
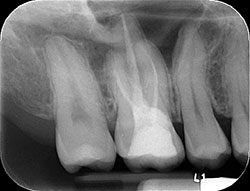 Ill. 1 : Radiographie préopératoire montrant une obturation canalaire adéquate et l’absence de pathologie apicale.
Ill. 1 : Radiographie préopératoire montrant une obturation canalaire adéquate et l’absence de pathologie apicale.
 Ill. 2 : Radiographie postopératoire montrant l’obturation canalaire finale.
Ill. 2 : Radiographie postopératoire montrant l’obturation canalaire finale.
Discussion
Le diagnostic de douleur neuropathique est un processus d’exclusion qui consiste à exclure systématiquement les pathologies localisées, telles que les infections odontogènes, les maladies parodontales, les dents fissurées, les caries ou l’échec d’un traitement de canal. Le présent cas souligne l’importance pour le dentiste traitant d’être le plus méticuleux possible durant l’évaluation d’un patient qui ressent de la douleur. Le patient peut présenter des symptômes variés, plutôt que des signes classiques, et une démarche exhaustive peut s’avérer nécessaire pour analyser l’étiologie sous‑jacente7. Dans le cas présenté ici, tous les dentistes et médecins qui ont examiné la patiente, y compris l’auteur du présent article, étaient certains qu’il s’agissait d’une douleur neurogène. On a néanmoins jugé bon de faire une investigation pour voir si la dent était fissurée ou si le traitement de canal avait échoué. Un deuxième traitement de canal a été entrepris, principalement sur l’insistance de la patiente, et celui-ci s’est révélé fructueux. Après des années de frustration, la patiente était devenue la personne qui savait le mieux défendre ses intérêts. Ce cas souligne l’importance de l’entrevue initiale avec tous les patients.
L’AUTEUR
Références
- Kim JK, Baker LA, Seirawan H, Crimmins EM. Prevalence of oral health problems in U.S. adults, NHANES 1999-2004: exploring differences by age, education, and race/ethnicity. Spec Care Dentist. 2012;32(6):234-41.
- Manolopoulos L, Vlastarakos PV, Georgiou L, Giotakis I, Loizos A, Nikolopoulos TP. Myofascial pain syndromes in the maxillofacial area: a common but underdiagnosed cause of head and neck pain. Int J Oral Maxillofac Surg. 2008;37(11):975-84.
- Mathew S, Thangavel B, Mathew CA, Kailasam S, Kumaravadivel K, Das A. Diagnosis of cracked tooth syndrome. J Pharm Bioallied Sci. 2012;4(Suppl 2):S242-4.
- Gonçalves DA, Camparis CM, Franco AL, Fernandes G, Speciali JG, Bigal ME. How to investigate and treat: migraine in patients with temporomandibular disorders. Curr Pain Headache Rep. 2012;16(4):359-64.
- Clark GT. Persistent orodental pain, atypical odontalgia, and phantom tooth pain: when are they neuropathic disorders? J Calif Dent Assoc. 2006;34(8):599-609.
- Ibrahim S. Trigeminal neuralgia: diagnostic criteria, clinical aspects and treatment outcomes. A retrospective study. Gerodontology. Gerodontology. 2012 Oct 3. doi: 10.1111/ger.12011. [Epub ahead of print]
- Oshima K, Ishii T, Ogura Y, Aoyama Y, Katsuumi I. Clinical investigation of patients who develop neuropathic tooth pain after endodontic procedures. J Endod. 2009;35(7):958-61.

