Péri-implantite
Maladie infectieuse qui entraîne un processus inflammatoire dans les tissus mous et durs entourant un implant ostéointégré et qui résulte en une perte d'os de soutien.
Tableau clinique
Population
Patients avec un implant ostéointégré
Facteurs de risque
- Consommation de produits du tabac
- Trouble systémique mal contrôlé (p. ex. diabète sucré, ostéoporose, mâchoires ayant été irradiées)
- Antécédents de parodontite et de non-observance de traitement
- Mauvaise hygiène buccodentaire
- Habitudes parafonctionnelles (p. ex. bruxisme)
- Facteurs iatrogènes (p. ex. manque de stabilité primaire et mise en charge prématurée pendant la période de guérison)
Signes
- Augmentation progressive de la profondeur au sondage
- Suppuration et exsudat s'écoulant de l'espace péri-implantaire
- Saignement au sondage
- Manifestations cliniques d'inflammation tissulaire (saignement, tuméfaction, changement de couleur, accumulation de plaque ou de tartre)
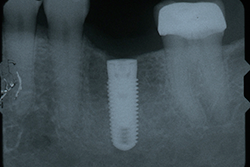
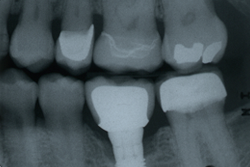
- Perte progressive d'os de soutien observable sur les radiographies de suivi (ill. 1 et 2) : perte progressive d'os de soutien dépassant 0,2 mm par année, après le remodelage physiologique attendu
NOTE : Cliquer pour agrandir les images.
Symptômes
- Parfois asymptomatique
- Intensité de la douleur : typiquement sans douleur
- Douleur diffuse ou sensibilité parfois ressenties au brossage ou à la palpation
- Goût désagréable en bouche : possible s'il y a exsudat purulent
- Mobilité accrue (si échec de l'implant)
- Lymphadénopathie
Investigation
- Vérifier si des facteurs iatrogènes sont impliqués, comme une restauration défectueuse, du matériel étranger inclus (ciment résiduel), des composants mobiles, etc.
- Évaluer si des forces biomécaniques inadéquates sont appliquées en vérifiant l'occlusion afin de voir s'il y a :
- Parafonction
- Surcharge occlusale
- Mobilité de la restauration (enlever la couronne pour vérifier si l'implant est mobile) ou fracture de la restauration ou de l'implant
- Vérifier s'il y a parodontite évolutive à d'autres endroits.
- Vérifier la présence d'autres pathologies osseuses.
- Réaliser une chirurgie exploratoire.
Diagnostic
Selon les résultats des évaluations clinique et radiographique un diagnostic de péri-implantite est établi.
Diagnostic différentiel
Mucosite péri-implantaire
Traitement
Les objectifs à long terme sont d'arrêter l'évolution de la maladie et de préserver le site d'implantation. Un traitement est choisi en fonction de l'étiologie du problème. Le traitement adéquat de la péri-implantite implique souvent de diriger le patient vers un parodontiste.
Étiologie : infection bactérienne
- Contrôler l'infection bactérienne aigüe et réduire l'inflammation tissulaire par le biais :
- d'un débridement mécanique
- d'un traitement antimicrobien localisé ou systémique
- d'une meilleure observance de la part du patient des mesures d'hygiène buccodentaire jusqu'à ce que le site péri-implantaire soit sain
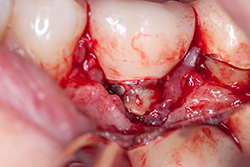
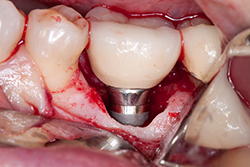
- Au moment de la réévaluation, envisager réaliser une chirurgie si le patient n'a pas répondu de façon satisfaisante au traitement non chirurgical. Vérifier s'il y a présence de ciment résiduel et l'enlever, le cas échéant (ill. 3 et 4). Il est important de vérifier si du ciment est coincé, car de nouvelles données font état d'un nombre croissant d'échecs attribuables à ce problème.
- Nettoyer la surface de l'implant à l'aide d'appareils mécaniques (p. ex. poudre abrasive projetée à haute pression, décontamination par laser) ou en appliquant des agents chimiothérapeutiques (p. ex. acide citrique sursaturé ou tétracycline appliqués à l'aide de boulettes de coton ou d'une brosse).
- Assurer une prise en charge du lambeau en optant pour une approche résectrice ou régénérative (ou les deux), selon la morphologie et l'étendue de la destruction osseuse.
- Il est suggéré de recourir à un antibiotique à action systémique après la chirurgie.
Étiologie : forces biomécaniques
- Réaliser :
- une analyse de l'ajustement de la prothèse
- une vérification du nombre d'implants et de leur position
- une évaluation de l'occlusion
Différentes stratégies peuvent permettre de freiner la progression de la dégradation tissulaire péri-implantaire : changements apportés à la conception de la prothèse, remplacement des composants défectueux et correction de la surcharge occlusale (en optimisant le nombre d'implants et leur position, en équilibrant l'occlusion ou en fabriquant une plaque occlusale pour les patients avec des habitudes parafonctionnelles).
- Réaliser la chirurgie, lorsque nécessaire.
- Nettoyer la surface de l'implant à l'aide d'appareils mécaniques (p. ex. poudre abrasive projetée à haute pression, décontamination par laser) ou en appliquant des agents chimiothérapeutiques (p. ex. acide citrique sursaturé ou tétracycline appliqués à l'aide de boulettes de coton ou d'une brosse).
- Assurer une prise en charge du lambeau en optant pour une approche résectrice ou régénérative (ou les deux), selon la morphologie et l'étendue de la destruction osseuse.
- Il est suggéré de recourir à un antibiotique à action systémique après la chirurgie.
Étiologies agissant comme cofacteurs
Bien que d'autres facteurs étiologiques peuvent agir à titre de cofacteurs dans le développement de la péri-implantite, le traitement consiste à enrayer l'infection bactérienne ou à corriger les forces biomécaniques.
Cofacteurs possibles
- Limitations anatomiques : masse osseuse inadéquate dans la zone receveuse au moment de la pose de l'implant
- Traumatisme chirurgical : réchauffement excessif de l'os lors de la pose de l'implant
- Réaction de l'hôte compromise
Lutte contre les facteurs de risque potentiels
- Traitement des maladies parodontales évolutives et amélioration de l'hygiène buccodentaire
- Soutien psychologique et conseils pour l'abandon du tabagisme
Notes
- Il n'existe aucun consensus quant au meilleur matériau de régénération et aucune donnée à long terme quant au taux de succès des traitements de régénération.
- Les patients doivent comprendre que la régénération n'est ni prévisible ni fiable lorsque réalisée sur un implant ostéointégré et restauré. Les patients doivent ainsi faire partie du processus décisionnel à savoir si l'implant sera restauré ou remplacé.
- Bien qu'il existe différentes techniques de nettoyage de la surface de l'implant, il n'y a à ce jour aucune procédure normalisée définie.
Traitement lors de l'échec de l'implant
En cas de perte osseuse importante ou de mobilité de l'implant, l'implant pourrait être retiré et des solutions de rechange devraient être envisagées afin de remplacer la dent manquante (remplacement de l'implant, prothèse partielle fixe, prothèse partielle amovible, etc.).
Les auteurs
Ressources suggérées
- Iacono VJ; Committee on Research, Science and Therapy, the American Academy of Periodontology. Dental implants in periodontal therapy. J Periodontol. 2000;71(12):1934-42.
- Lindhe J, Meyle J; Goup D of European Workshop on Periodontology. Peri-implant diseases: Consensus Report of the Sixth European Workshop on Periodontology. J Clin Periodontol. 2008;35(8 Suppl):282-5.
- Heitz-Mayfield L, Huynh-Ba G. History of treated periodontitis and smoking as risks for implant therapy. Int J Oral Maxillofac Implants. 2009;24 Suppl:39-68.
- Newman MG,Takei H, Klokkevold PR, Carranza FA. Carranza's Clinical Periodontology: Expert Consult. 11th ed. St. Louis, Missouri: Elsevier, 2011.
- Misch CE. Contemporary Implant Dentistry. 3rd ed. St. Louis, Missouri: Elsevier, 2008.
- Oh TJ, Yoon J, Misch CE, Wang HL. The causes of early implant bone loss: myth or science? J Periodontol. 2002;73(3):322-33.
- Jovanovic SA. The management of peri-implant breakdown around functioning osseointegrated dental implants. J Periodontol. 1993;64(11 Suppl):1176-83.